三叉神経痛に対する集学的治療
三叉神経痛の症状
三叉神経痛とは、顔の片側で、電気ショックのような短い激しい痛みを生ずる病気です。
男性よりも女性にやや多く、人口10万人あたり4〜13人に認められます。痛みを生じるのは頬や下あご、口の中であることが多く、額のあたりに生じることもあります。
痛みの特徴は、突然刺すような短い痛み(数秒〜2分以内)が起こり、すぐにおさまることが繰り返されます。
この発作には引き金となる部位があり、かるく触れると痛みの発作が誘発されます。食事での咀嚼、話をする、歯を磨く、冷たい空気を吸う、微笑む、ひげを剃る、顔を洗う、などの動作で痛みが起こります。
病気が長期にわたる場合には発作の間に持続的な鈍痛を感じる場合もあります。
痛みが口腔内に生じる場合には、虫歯が原因であるように診断されることがあり、頬に生じた場合には蓄膿が原因であるように診断される場合があります。
三叉神経痛の原因
三叉神経は顔面の感覚と咀嚼筋の感覚・運動を司っています。三叉神経痛のほとんどは三叉神経の根元付近に対して動脈または静脈のループが圧迫をすることで起こります。動脈の圧迫された三叉神経は脱髄(神経の鞘の変性)を来し、異常な神経活動を発生することで激しい痛みを生じると考えられています。このため、軽い刺激で激しい発作が引き起こされると説明されます。
三叉神経痛の診断
三叉神経痛の診断は、痛みの特徴や、痛い部位、痛みの生じかたを詳細に調べることが最も重要です。カルバマゼピンなどの薬物治療に対して痛みが改善する、ということも診断上有用です。
三叉神経痛が疑われる場合、MRIを用いた画像診断を行います。MRIでは、三叉神経に対する脳血管の圧迫の有無を調べます。また同時に三叉神経の周囲に脳腫瘍や血管奇形等の異常がないかと、脳の中に多発性硬化症や脳梗塞などの異常がないかどうかを調べます。
当院では3テスラの高解像度MRIを用いて詳細な画像診断を行っています。
三叉神経痛の治療
①薬物治療
カルバマゼピン(テグレトール)による薬物療法は三叉神経痛のほとんどの患者で第一選択となる初期治療です。過去の報告では、58〜100%の患者さんで完全もしくはほぼ完全な疼痛コントロールが確認されています。吐き気、めまい、電解質異常、全身の湿疹などの強い副作用が出ることがあるので、注意する必要があります。
カルバマゼピンの副作用のため服用できない場合や、効果が不十分な場合は、ガバペンチン(ガバペン)やプレガバリン(リリカ)等の薬剤を考慮します。
②手術治療
手術治療は薬物療法の効果が十分でない三叉神経痛に対して考慮されます。開頭による微小神経血管減圧術で治療を行います。
痛みの性状が上記のような三叉神経痛の特徴を有し、MRIで三叉神経に対して責任血管の圧迫があることが確認され、全身状態が開頭手術に対して大きな問題のない場合には、有効性が高く安全な治療であると考えられます。
手術時間は4〜5時間で、約2週間の入院期間です。
手術を受けた場合、直後の疼痛緩和は、概ね90%の患者さんで認められます。その後、1年後では80%、3年後では70%ほどの効果といわれています。
微小神経血管減圧術の合併症としては、手術側の難聴、脳脊髄液漏出(再手術が必要)、脳梗塞、術後出血等が4%以下の割合で認められます。
手術後の顔面の感覚障害は約7%の割合で認められます。
当院で行っている微小神経血管減圧術です。
症例により神経内視鏡を併用することで、責任病変の広い観察を行い確実な圧迫解除を行います。
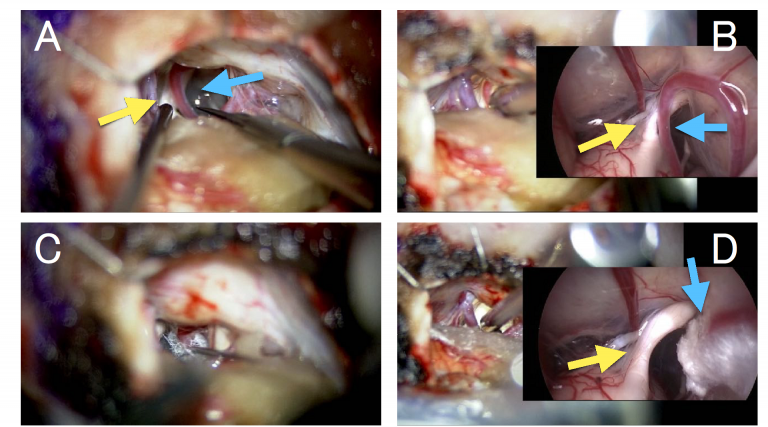
B:神経内視鏡を用いた病巣の観察をしています。Aで見えていた三叉神経(黄色矢印)と、圧迫している責任血管(青色矢印)が、内視鏡による広い視野角で観察されています。血管が神経を圧迫していることが原因になっていると思われます。
C:三叉神経から責任血管を移動させて、テフロン繊維で固定し、再び圧迫がかからないようにしています。
D:圧迫解除後、再度神経内視鏡を用いて確認をしています。Bで認められた圧迫が解除され、三叉神経(黄色矢印)が、テフロンで固定された責任血管(青色矢印)からはなれているのが分かります。
当院では、微小神経血管減圧術の有効性と安全性を高めるため、神経内視鏡や術中神経生理モニタリングを用いて治療を行っています。
③ガンマナイフ治療
ガンマナイフは、病変部に対して高線量の放射線を1回で照射する方法で、三叉神経痛に対しては、組織破壊よりニューロモデュレーションを来すことで疼痛の緩和が得られると考えられています(図1)。
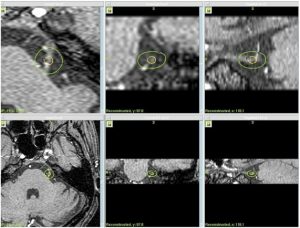
三叉神経痛に対するガンマナイフ治療は、原則的にroot exit zone(REZ:三叉神経の脳幹部から2〜8 mm 遠位部、オリゴデンドロサイトからシュワン細胞主体のミエリンに移行する部位)近傍の三叉神経に対して、中心線量(最大線量)で80Gyでの治療を行っています(図2)。
治療時間は2〜3時間(頭部へのフレーム装着から治療終了まで)で、治療終了後、フレームを取り外した後には特別の処置は必要なく、その後の日常生活に制限はありません。
我々の経験では、ガンマナイフ治療後に十分な痛みの寛解が得られるまでの期間は、治療当日〜4年後(平均2ヶ月)と、多くの症例で三叉神経痛の寛解までに2ヶ月程度を要します。ガンマナイフ治療後6ヶ月後に症状の改善がなければ、再治療を含め考えるとの意見もありますが、私どもの経験からは、ガンマナイフ治療後の効果判定はより長期の経過を見てからで良いと考えています。
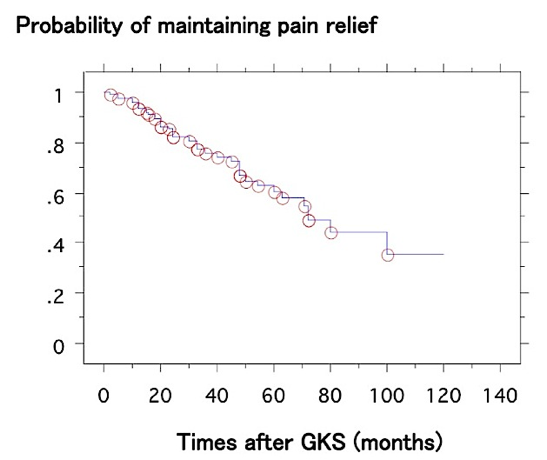
当院で治療した83例の平均42ヶ月の経過観察での治療成績では、十分な痛みの寛解(薬物投与無しもしくは薬物併用にて十分な痛みのコントロールが出来た症例)は、3年78%,5年62%,7年42%でした (図3)。やはりガンマナイフ治療においても、長期の経過観察にて他の治療法と同様に痛みの再燃の可能性は高くなります。
ガンマナイフ治療後の三叉神経障害に関しては、私ども症例では顔面の知覚障害の出現頻度は14%でしたが、日常生活に支障を来すようなbothersome numbnessを来した方は4%でした。
ガンマナイフ治療が無効であるとの判断の時期は、前述したように治療後痛みの寛解までに時間を要する症例もあるため、治療後2年間は経過を見てから判断するようにしています。ガンマナイフ治療後に痛みが再燃した場合、まずは薬物治療を試みますが、カルバマゼピン以外にも、ガバペンチン、トピラマート、プレガバリン等が有効な場合があり、またペインクリニックとも密接にコミュニケーションを計った上で、次の外科的治療、ガンマナイフ再治療を検討すべきと考えています。治療選択として、治療の確実性を考えると、微小血管減圧術の既往のない患者では微小血管減圧術を勧めますが、手術の危険性が高いと思われる高齢者や微小血管減圧術の既往のある患者には、ガンマナイフの再治療を考慮いたします。ガンマナイフ再治療の成績としましては、5年で50〜75%の症例で十分な痛みの寛解が得られるが、一方で顔面の知覚障害の出現率は初回治療に比して高くなると報告されています。
ガンマナイフ治療は、三叉神経痛に苦しんでいる患者に対する安全で有効な治療であります。また、微小血管減圧術の三叉神経痛に対する有効性はガンマナイフよりも良好ですが、高齢者で全身麻酔の危険性が高い症例に対しては適応となり難いと思われます。そのような患者に対する治療目標として、三叉神経痛が寛解でき、薬物療法に伴う副作用を軽減できれば、完全に痛みが消失しなくても現実的には治療目標になりうると思われます。三叉神経痛は生命に関わる病態ではありませんが、個々の患者にとっては生活の質を著しく制限されている病態であり、最終的には患者が満足できる治療目標に向けて、種々の治療選択の有効性、副作用等を十分理解して治療にあたる必要があると考えております。
-
 脳神経外科小児脳神経外科脳神経外科手術支援ロボットROSA Oneについて脳神経外科手術支援ロボット ROSA One ロボットシステム 近畿エリアで初の正式導入(2025年3月 START) 当院では、2025年3月から脳神経外科手術支援ロボットROSA Oneロボットシステムを近畿圏で初めて正式導入しました (全国では6番目の導入) 。 ROSA Oneロボットは手術精度と効率性が高く評価されており、患者様により安全で負担のない手術が可能となり、特に薬剤抵抗性てんかんの患者様への診療強化が期待されます。 当院では、てんかんなどの機能性疾患を中心に脳神経外科・小児脳神経外科での活用を予定しています。 ROSA One Brain ロボット手術とは ROSA Oneロボットシステムは、フランスで開発・製造された最新鋭の脳神経外科手術支援ロボットです。このロボットは高い精度と効率性が必要となる脳神経外科手術を支援するシステムです。特にてんかん外科における定位的深部脳波検査手術 (SEEG) や脳深部刺激装置留置術 (DBS) に活用されます。 薬剤抵抗性てんかんに対するロボット支援下定位的頭蓋内脳波 (SEEG) とは 薬剤抵抗性てんかんは、てんかん発作の原因となっている部位 (てんかん焦点) を正確に同定し切除することで、発作の消失・減少を目指すことが可能です。てんかん焦点を同定する為に従来は開頭を必要とするグリッド法が使用されていましたが、ロボット支援下SEEGは開頭を必要とせず手術時間も短く患者さんの負担も少なくなります。 てんかんの原因となる焦点 焦点を同定する為に、病歴聴取、脳波検査、MRI、核医学検査なども実施します。それでも見つからない時にSEEGが適応となります。 SEEGとてんかん外科手術の流れ ロボット支援下で頭蓋骨に小さい穴をあけて脳内に検査用電極を留置します。 1~2週間ほどかけて、脳波を取得します。てんかん焦点部位を同定したのち、電極を抜去します。 翌日以降 退院(退院にの有無ついては患者さん毎に異なります) 再度入院して外科的な治療を行います。 米国高度てんかんセンター (Level 4) においては9割以上の施設でSEEGが実施されております(1)。特に米国での小児てんかん外科手術施設では約8割の施設でROSA Oneロボットシステムを活用しSEEGが行われています(2)。 従来法であるグリッド法と比較しSEEGによる評価ではてんかん手術後の発作消失率が1.66倍 (てんかんのタイプによっては2倍以上) であり、薬剤抵抗性てんかんの患者さんにより有効な治療を提供することが出来ます(3)(4)。 薬剤抵抗性てんかんに対する脳深部刺激 (DBS) 治療とは 薬剤抵抗性てんかん手術では、良好な発作消失・抑制の期待できる外科的切除を第一に検討しますが、てんかんの種類やてんかん焦点の部位によっては切除術の適応が難しいことがあります。 薬剤抵抗性てんかんに対するDBS治療は、このような患者さんに向けて新しく導入された緩和手術です。脳の深部に留置された電極を通じて刺激することで発作を抑制する手術です。 刺激用の電極は脳の特定の部位に正確に留置される必要があり、当院ではDBS電極の留置をROSA Oneロボット支援下で実施します。 参考 (1)Jay Gavvala et al ;Stereotactic EEG (SEEG) Practices: A Survey of United States Level 4 Epilepsy Centers on behalf of the American SEEG Consortium (J Clin Neurophysiol 2020;00: 1–7) (2) Benjamin C. Kennedy, MD et al , Variation in pediatric stereoelectroencephalography practice among pediatric neurosurgeons in the United States: survey results JNS Pediatrics Published online June 18, 2021; DOI: 10.3171/2021.1.PEDS20799 (3) Lara Jehi, MD et al Comparative Effectiveness of Stereotactic Electroencephalography Versus Subdural Grids in Epilepsy Surgery ANN NEUROL 2021;00:1–13 (4) Tandon N et al,Analysis of Morbidity and Outcomes Associated With Use of Subdural Grids vs Stereoelectroencephalography in Patients With Intractable Epilepsy JAMA Neurology, 2019詳しく見る
脳神経外科小児脳神経外科脳神経外科手術支援ロボットROSA Oneについて脳神経外科手術支援ロボット ROSA One ロボットシステム 近畿エリアで初の正式導入(2025年3月 START) 当院では、2025年3月から脳神経外科手術支援ロボットROSA Oneロボットシステムを近畿圏で初めて正式導入しました (全国では6番目の導入) 。 ROSA Oneロボットは手術精度と効率性が高く評価されており、患者様により安全で負担のない手術が可能となり、特に薬剤抵抗性てんかんの患者様への診療強化が期待されます。 当院では、てんかんなどの機能性疾患を中心に脳神経外科・小児脳神経外科での活用を予定しています。 ROSA One Brain ロボット手術とは ROSA Oneロボットシステムは、フランスで開発・製造された最新鋭の脳神経外科手術支援ロボットです。このロボットは高い精度と効率性が必要となる脳神経外科手術を支援するシステムです。特にてんかん外科における定位的深部脳波検査手術 (SEEG) や脳深部刺激装置留置術 (DBS) に活用されます。 薬剤抵抗性てんかんに対するロボット支援下定位的頭蓋内脳波 (SEEG) とは 薬剤抵抗性てんかんは、てんかん発作の原因となっている部位 (てんかん焦点) を正確に同定し切除することで、発作の消失・減少を目指すことが可能です。てんかん焦点を同定する為に従来は開頭を必要とするグリッド法が使用されていましたが、ロボット支援下SEEGは開頭を必要とせず手術時間も短く患者さんの負担も少なくなります。 てんかんの原因となる焦点 焦点を同定する為に、病歴聴取、脳波検査、MRI、核医学検査なども実施します。それでも見つからない時にSEEGが適応となります。 SEEGとてんかん外科手術の流れ ロボット支援下で頭蓋骨に小さい穴をあけて脳内に検査用電極を留置します。 1~2週間ほどかけて、脳波を取得します。てんかん焦点部位を同定したのち、電極を抜去します。 翌日以降 退院(退院にの有無ついては患者さん毎に異なります) 再度入院して外科的な治療を行います。 米国高度てんかんセンター (Level 4) においては9割以上の施設でSEEGが実施されております(1)。特に米国での小児てんかん外科手術施設では約8割の施設でROSA Oneロボットシステムを活用しSEEGが行われています(2)。 従来法であるグリッド法と比較しSEEGによる評価ではてんかん手術後の発作消失率が1.66倍 (てんかんのタイプによっては2倍以上) であり、薬剤抵抗性てんかんの患者さんにより有効な治療を提供することが出来ます(3)(4)。 薬剤抵抗性てんかんに対する脳深部刺激 (DBS) 治療とは 薬剤抵抗性てんかん手術では、良好な発作消失・抑制の期待できる外科的切除を第一に検討しますが、てんかんの種類やてんかん焦点の部位によっては切除術の適応が難しいことがあります。 薬剤抵抗性てんかんに対するDBS治療は、このような患者さんに向けて新しく導入された緩和手術です。脳の深部に留置された電極を通じて刺激することで発作を抑制する手術です。 刺激用の電極は脳の特定の部位に正確に留置される必要があり、当院ではDBS電極の留置をROSA Oneロボット支援下で実施します。 参考 (1)Jay Gavvala et al ;Stereotactic EEG (SEEG) Practices: A Survey of United States Level 4 Epilepsy Centers on behalf of the American SEEG Consortium (J Clin Neurophysiol 2020;00: 1–7) (2) Benjamin C. Kennedy, MD et al , Variation in pediatric stereoelectroencephalography practice among pediatric neurosurgeons in the United States: survey results JNS Pediatrics Published online June 18, 2021; DOI: 10.3171/2021.1.PEDS20799 (3) Lara Jehi, MD et al Comparative Effectiveness of Stereotactic Electroencephalography Versus Subdural Grids in Epilepsy Surgery ANN NEUROL 2021;00:1–13 (4) Tandon N et al,Analysis of Morbidity and Outcomes Associated With Use of Subdural Grids vs Stereoelectroencephalography in Patients With Intractable Epilepsy JAMA Neurology, 2019詳しく見る -
 脳神経外科頭蓋咽頭腫頭蓋咽頭腫とは 頭蓋咽頭腫は、脳の正中付近に発生する稀な腫瘍です。視床下部や脳下垂体、視神経などに接して発生します。全脳腫瘍の1〜3%の頻度であり、小児脳腫瘍では5〜10%です。発生年齢に特徴があり、小児期に発生する場合と、成人期に発生する場合があります。 組織学的には良性ですが、しばしば患者さんの寿命を縮める場合があり、良性というよりは低悪性度の腫瘍と見なすべき、と考えられています。ほとんどの場合、嚢胞(袋状の部分)と実質(塊の部分)を含んでおり、嚢胞内はコレステロール結晶を含む濁った液体で満たされています。 頭蓋咽頭腫の臨床症状 通常はゆっくりと発育するので、症状が出てから診断が確定するまでに1年以上かかることも稀ではありません。 頭蓋咽頭腫が視神経を圧迫すると視力低下や視野障害の原因となります。多くの頭蓋咽頭腫の患者さんは、眼科で視野の検査をすると異常が認められます。 また脳下垂体や視床下部などの内分泌器官に影響を及ぼすことにより、さまざまな内分泌障害を来すことがあります。成長ホルモンや、性ホルモン、甲状腺刺激ホルモン、副腎皮質刺激ホルモンなどの分泌が障害され、小児の患者さんでは成長不全、成人の患者さんでは性機能障害などが認められることがあります。 腫瘍による神経組織の圧迫により中等度から重度の頭痛を認めたり、うつ症状を認めることがあります。 頭蓋咽頭腫の診断 頭蓋咽頭腫は、脳MRIおよび脳CT検査により診断を行います。 これらの画像診断に加えて、糖尿病・内分泌内科で詳細なホルモンの検査を行います。 また、眼科で視力や視野の評価を行います。 状況により、言語聴覚士が高次脳機能障害の有無を検査することがあります。 頭蓋咽頭腫の治療 頭蓋咽頭腫に対して有効な治療方法は、外科的な手術による摘出術と、放射線治療の2種類です。頭蓋咽頭腫は腫瘍であるので、これらの治療の後に腫瘍組織が残存していれば、将来再発する可能性があります。そのため、まず手術による完全な摘出を目標とした治療計画を検討します。状況により手術を2回もしくは3回に分けて行う事もありますが、手術の安全性と治療効果を総合的に判断し、個々の患者さんに最適と思われる治療方法を検討します。一般的に、頭蓋咽頭腫の手術治療はリスクが高いので、全摘出を目指さずに部分的に摘出を行って放射線治療を行う治療計画が用いられる場合があります。当院の治療方針は、安全な範囲で最大限の摘出術を行って、全摘出が得られれば以後は経過観察、もし腫瘍の残存があればガンマナイフ等の放射線治療を追加で検討するという考え方をとっています。 ①手術治療 当院では、開頭による腫瘍摘出術と、内視鏡下経鼻的腫瘍摘出術の両方を施行しています。頭蓋咽頭腫は、腫瘍の大きさや発生部位、周囲の神経および血管等の重要構造物との関係性などに大きな個人差があるため、開頭による摘出術が有効なのか、内視鏡下経鼻的手術が有効なのかをさまざまな画像診断の所見を元に検討し、手術の方法を判断します。最近は内視鏡下経鼻的手術の割合が増加している傾向にあります。 開頭頭蓋内腫瘍摘出術は、腫瘍にアプローチする部分の頭皮を切開し、開頭を行い、脳の隙間の部分を通って腫瘍に到達し、少しずつ腫瘍を摘出してゆく方法です。 頭蓋咽頭腫は、頭部のほぼまん中に発生するので、前方からアプローチする場合もありますし、後方、側方からアプローチを行う事もあります。 これに対して、内視鏡下経鼻的腫瘍摘出術は、開頭するのではなく、鼻腔側から内視鏡を用いて頭部のまん中に直接的に到達し、下側から腫瘍を摘出する方法です。 脳や神経を経由しないで、最も直接的に腫瘍を摘出できる利点があり、近年は使用されることが多くなっています。 当院では、開頭手術と経鼻内視鏡手術の両方を施行可能な体制をとっています、個々の患者さんに対して最適な方法を計画します。 ②放射線治療 頭蓋咽頭腫に対する放射線治療として、定位放射線治療(SRS, SRT)や、強度変調放射線治療(IMRT)、画像誘導放射線治療(IGRT)などがあります。これらは、全て当院で施行可能です。外科切除後に病変が残存している場合や、当初は全摘出と考えられた腫瘍が再発した場合などの治療に用いられます。現在の技術では、腫瘍周辺の重要組織への放射線被曝を適正に制限し、起こりえる合併症のリスクを最小限にするように厳密に計算・管理された治療放射線を病変に照射することが可能となっています。 実際の治療 図1 図2 この方は、数ヶ月前からのひどい頭痛と両眼の視力障害で、仕事に支障を来すようになり病院を受診され、MRIにて頭蓋咽頭腫と診断されました。 黄色で示した所に4-5センチ径の頭蓋咽頭腫を認めます(図1、図2)。脳の正中で、視神経や視床下部、内頚動脈などの重要構造物に囲まれたところに腫瘍が発生しています。眼科での検査では軽度の視野障害が認められ、言語聴覚士による高次脳機能評価では高次脳機能障害は認めないとの所見でした。糖尿病・内分泌内科でのホルモン検査では、成長ホルモン、性ホルモンなどの内分泌障害を認めました。 この方に対する治療として、手術による積極的な腫瘍摘出を行いました。 従来であれば、開頭による頭蓋底アプローチを行い可能な範囲の腫瘍を切除するやり方をとっていましたが、開頭ではどうしても摘出が困難な部分(視神経の裏側など)に腫瘍が残存してしまうという問題があるので、近年では4K内視鏡による拡大経蝶形骨洞手術(経鼻的に内視鏡を使用して直接腫瘍に到達する手術法:図3~9)で摘出を行いました。 この方法は、開頭では摘出できなかった神経や血管の裏側の腫瘍に直接到達することが可能なため、全摘出のチャンスが大きくなり手術の安全性も格段に向上しています。 図3(視神経の裏側の腫瘍を下側から露出) 図4(重要な脳組織から腫瘍を慎重に剥離) 図5(剥離された腫瘍が摘出された) 図6(摘出された頭蓋咽頭腫) 図7(摘出後の脳組織、全ての腫瘍が完全に摘出されている) 図8(摘出後の閉創、鼻腔と脳組織を腹部の脂肪などで遮断する) 図9(最後に鼻中隔の粘膜で患部を被覆する) この方は、術後のMRIで腫瘍が全て摘出されたことが確認されました。(図10、図11) 図10 図11 頭痛と視野障害は改善し、通常の社会生活を過ごされています。 ホルモンの低下症に対して、内服でホルモンの補充療法を行いながら経過観察しています。 このように、頭蓋咽頭腫の治療には、外科、内科、小児科、眼科、放射線治療、リハビリテーション、などさまざまな専門領域のスタッフが緊密に連携することが不可欠です、当院では経験豊富なスタッフが、しっかりと患者さんとご家族をサポートします。詳しく見る
脳神経外科頭蓋咽頭腫頭蓋咽頭腫とは 頭蓋咽頭腫は、脳の正中付近に発生する稀な腫瘍です。視床下部や脳下垂体、視神経などに接して発生します。全脳腫瘍の1〜3%の頻度であり、小児脳腫瘍では5〜10%です。発生年齢に特徴があり、小児期に発生する場合と、成人期に発生する場合があります。 組織学的には良性ですが、しばしば患者さんの寿命を縮める場合があり、良性というよりは低悪性度の腫瘍と見なすべき、と考えられています。ほとんどの場合、嚢胞(袋状の部分)と実質(塊の部分)を含んでおり、嚢胞内はコレステロール結晶を含む濁った液体で満たされています。 頭蓋咽頭腫の臨床症状 通常はゆっくりと発育するので、症状が出てから診断が確定するまでに1年以上かかることも稀ではありません。 頭蓋咽頭腫が視神経を圧迫すると視力低下や視野障害の原因となります。多くの頭蓋咽頭腫の患者さんは、眼科で視野の検査をすると異常が認められます。 また脳下垂体や視床下部などの内分泌器官に影響を及ぼすことにより、さまざまな内分泌障害を来すことがあります。成長ホルモンや、性ホルモン、甲状腺刺激ホルモン、副腎皮質刺激ホルモンなどの分泌が障害され、小児の患者さんでは成長不全、成人の患者さんでは性機能障害などが認められることがあります。 腫瘍による神経組織の圧迫により中等度から重度の頭痛を認めたり、うつ症状を認めることがあります。 頭蓋咽頭腫の診断 頭蓋咽頭腫は、脳MRIおよび脳CT検査により診断を行います。 これらの画像診断に加えて、糖尿病・内分泌内科で詳細なホルモンの検査を行います。 また、眼科で視力や視野の評価を行います。 状況により、言語聴覚士が高次脳機能障害の有無を検査することがあります。 頭蓋咽頭腫の治療 頭蓋咽頭腫に対して有効な治療方法は、外科的な手術による摘出術と、放射線治療の2種類です。頭蓋咽頭腫は腫瘍であるので、これらの治療の後に腫瘍組織が残存していれば、将来再発する可能性があります。そのため、まず手術による完全な摘出を目標とした治療計画を検討します。状況により手術を2回もしくは3回に分けて行う事もありますが、手術の安全性と治療効果を総合的に判断し、個々の患者さんに最適と思われる治療方法を検討します。一般的に、頭蓋咽頭腫の手術治療はリスクが高いので、全摘出を目指さずに部分的に摘出を行って放射線治療を行う治療計画が用いられる場合があります。当院の治療方針は、安全な範囲で最大限の摘出術を行って、全摘出が得られれば以後は経過観察、もし腫瘍の残存があればガンマナイフ等の放射線治療を追加で検討するという考え方をとっています。 ①手術治療 当院では、開頭による腫瘍摘出術と、内視鏡下経鼻的腫瘍摘出術の両方を施行しています。頭蓋咽頭腫は、腫瘍の大きさや発生部位、周囲の神経および血管等の重要構造物との関係性などに大きな個人差があるため、開頭による摘出術が有効なのか、内視鏡下経鼻的手術が有効なのかをさまざまな画像診断の所見を元に検討し、手術の方法を判断します。最近は内視鏡下経鼻的手術の割合が増加している傾向にあります。 開頭頭蓋内腫瘍摘出術は、腫瘍にアプローチする部分の頭皮を切開し、開頭を行い、脳の隙間の部分を通って腫瘍に到達し、少しずつ腫瘍を摘出してゆく方法です。 頭蓋咽頭腫は、頭部のほぼまん中に発生するので、前方からアプローチする場合もありますし、後方、側方からアプローチを行う事もあります。 これに対して、内視鏡下経鼻的腫瘍摘出術は、開頭するのではなく、鼻腔側から内視鏡を用いて頭部のまん中に直接的に到達し、下側から腫瘍を摘出する方法です。 脳や神経を経由しないで、最も直接的に腫瘍を摘出できる利点があり、近年は使用されることが多くなっています。 当院では、開頭手術と経鼻内視鏡手術の両方を施行可能な体制をとっています、個々の患者さんに対して最適な方法を計画します。 ②放射線治療 頭蓋咽頭腫に対する放射線治療として、定位放射線治療(SRS, SRT)や、強度変調放射線治療(IMRT)、画像誘導放射線治療(IGRT)などがあります。これらは、全て当院で施行可能です。外科切除後に病変が残存している場合や、当初は全摘出と考えられた腫瘍が再発した場合などの治療に用いられます。現在の技術では、腫瘍周辺の重要組織への放射線被曝を適正に制限し、起こりえる合併症のリスクを最小限にするように厳密に計算・管理された治療放射線を病変に照射することが可能となっています。 実際の治療 図1 図2 この方は、数ヶ月前からのひどい頭痛と両眼の視力障害で、仕事に支障を来すようになり病院を受診され、MRIにて頭蓋咽頭腫と診断されました。 黄色で示した所に4-5センチ径の頭蓋咽頭腫を認めます(図1、図2)。脳の正中で、視神経や視床下部、内頚動脈などの重要構造物に囲まれたところに腫瘍が発生しています。眼科での検査では軽度の視野障害が認められ、言語聴覚士による高次脳機能評価では高次脳機能障害は認めないとの所見でした。糖尿病・内分泌内科でのホルモン検査では、成長ホルモン、性ホルモンなどの内分泌障害を認めました。 この方に対する治療として、手術による積極的な腫瘍摘出を行いました。 従来であれば、開頭による頭蓋底アプローチを行い可能な範囲の腫瘍を切除するやり方をとっていましたが、開頭ではどうしても摘出が困難な部分(視神経の裏側など)に腫瘍が残存してしまうという問題があるので、近年では4K内視鏡による拡大経蝶形骨洞手術(経鼻的に内視鏡を使用して直接腫瘍に到達する手術法:図3~9)で摘出を行いました。 この方法は、開頭では摘出できなかった神経や血管の裏側の腫瘍に直接到達することが可能なため、全摘出のチャンスが大きくなり手術の安全性も格段に向上しています。 図3(視神経の裏側の腫瘍を下側から露出) 図4(重要な脳組織から腫瘍を慎重に剥離) 図5(剥離された腫瘍が摘出された) 図6(摘出された頭蓋咽頭腫) 図7(摘出後の脳組織、全ての腫瘍が完全に摘出されている) 図8(摘出後の閉創、鼻腔と脳組織を腹部の脂肪などで遮断する) 図9(最後に鼻中隔の粘膜で患部を被覆する) この方は、術後のMRIで腫瘍が全て摘出されたことが確認されました。(図10、図11) 図10 図11 頭痛と視野障害は改善し、通常の社会生活を過ごされています。 ホルモンの低下症に対して、内服でホルモンの補充療法を行いながら経過観察しています。 このように、頭蓋咽頭腫の治療には、外科、内科、小児科、眼科、放射線治療、リハビリテーション、などさまざまな専門領域のスタッフが緊密に連携することが不可欠です、当院では経験豊富なスタッフが、しっかりと患者さんとご家族をサポートします。詳しく見る -
 脳神経外科下垂体腺腫 | 脳神経外科特徴 脳下垂体とは、脳の底にぶら下がっている小さな器官です。身体にホルモンを分泌する働きを持っています。ホルモンは全部で8種類あり、身体を正常に保つ上で非常に重要です。 脳下垂体に発生する代表的な腫瘍が下垂体腫瘍と呼ばれる良性の腫瘍です。これは腫瘍自体がホルモンを分泌しないタイプと不適切にホルモンを分泌するタイプにわかれます。 ホルモンを分泌しない腫瘍 ホルモンを分泌する腫瘍 非機能性下垂体腺腫 プロラクチン産生腺腫 成長ホルモン産生腺腫 (先端巨大症・アクロメガリー) 副腎皮質刺激ホルモン産生腺腫 (クッシング病) 上記すべての腫瘍に共通の症状として、腫瘍によって視神経が圧迫された時に視野の外側が見えにくくなるという症状が生じます(両耳側半盲)。 また下垂体に腫瘍が発生した場合、正常の脳下垂体ホルモンの機能低下が生じることがあります。 この場合は適切に薬による補充療法を行う必要があります。 当院における治療方針 下垂体腫瘍は、脳神経外科による手術だけではなく、様々な科が協力して診断と治療を行う事が重要です。当院では、内分泌内科が術前の下垂体機能の評価や薬物治療の効果判定を行い、耳鼻咽喉科が手術時および術後の鼻内処置を行っています。脳神経外科は外科的な治療方法の検討(内視鏡下経鼻的下垂体腫瘍摘出術・開頭頭蓋内腫瘍摘出術・ガンマナイフ治療)を行い、下垂体機能をできるだけ温存しながら最大限の腫瘍摘出を行います。また術後に内分泌内科による下垂体機能の評価と、必要時に薬物治療の追加を行います。このように円滑な他科連携治療を行う事で、術後のQOL(生活の質)を高く保つ事が出来、早期の社会復帰が可能になります。 下垂体腫瘍に対する様々な手術方法 ①開頭による顕微鏡下腫瘍摘出術 ②顕微鏡による経蝶形骨洞腫瘍摘出術 ③内視鏡下経鼻的下垂体手術 ④手術用顕微鏡 ⑤ハイビジョン内視鏡 ①と②は手術用顕微鏡を用いた手術法で、従来下垂体手術で用いられていた方法です。 現在はハイビジョン内視鏡を用いた③の術式を用いるようになり手術の有効性および安全性がさらに向上しています。 内視鏡下経鼻的下垂体手術について 非機能性下垂体腺腫 この腫瘍は、視神経が腫瘍によって圧迫されて眼が見えにくくなり発症する事が多いので、視神経に対する圧迫を解除する目的で手術治療を行います。安全に摘出できる部分を手術で取り除き、血管に巻き付いた所など摘出にリスクの伴う部分は放射線治療(ガンマナイフ治療)を必要に応じて追加するという方法をとっています。手術直後から眼の見え方は良くなります。一般的に術後の下垂体機能は温存されますが、術前より下垂体機能の低下がある場合などは、必要によりホルモン補充療法をします。全く無症状で偶然に発見される事もありますが、この場合には詳しく検査を行った上で経過観察を選択する場合もあります。 視力障害で発症した非機能性下垂体腺腫、腫瘍が正常下垂体と視神経を強く圧迫している 内視鏡下経蝶形骨洞手術により腫瘍が全摘出され、脳下垂体と視神経が見えるようになっている 術直後より視力障害は正常化し下垂体機能は温存された。術後約1ヶ月で社会復帰となった プロラクチン産生下垂体腺腫(プロラクチノーマ) プロラクチンというホルモンが腫瘍により過剰産生されることにより無月経となり、女性側の不妊の原因となることが多い疾患です。この疾患は、ドパミン作動薬という薬の効果が極めて高いため、手術ではなく、内科的治療が第一選択となります。この薬はプロラクチン値を低下させ腫瘍を小さくさせます。腫瘍を完全に消滅させるわけではないので、一定期間内服を継続させる必要があります。薬の効果があまりない、もしくは薬の副作用が強くて内服継続が困難である場合、手術による効果が高いと判断される場合などには手術治療を検討します。 成長ホルモン産生下垂体腺腫(先端巨大症、アクロメガリー) 腫瘍が成長ホルモンを過剰産生し、身体の様々な症状を呈してくる疾患です。緩徐に発症するために長い間気付かれずに放置されている場合があります。手足が大きく、分厚くなり顎や額が突出します、唇や舌が肥大して声が低くなります。高血圧や糖尿病、脂質異常症、心臓病、脳卒中などを発症しやすくなり、平均寿命が短くなります。このため積極的な治療が必要です。 手術による腫瘍摘出術が治療の第一選択です。完全な腫瘍組織の摘出により根治が期待できます。全摘出できるかどうかは腫瘍の大きさ、進行度によって異なります。全摘出ができない場合であっても可及的に腫瘍組織を摘出しておく事がその後の治療効果に影響します。手術治療の後で、必要があれば薬物治療(ソマトスタチンアナログなど)や放射線治療(ガンマナイフ)などを検討します。 他の下垂体腫瘍と同様に、難病指定疾患で治療が難しいと考えられていますが、当科では外科治療および内科治療ともに、最先端の治療を受けて頂く事が可能です。 ACTH産生下垂体腺腫(クッシング病) ACTH(副腎皮質刺激ホルモン)というホルモンが腫瘍により過剰産生される疾患です。ホルモン異常により顔が丸くなる(満月様顔貌)や、体幹部が太く手足が細くなる(中心性肥満)などの特徴的な症状を示し、体毛が濃くなり、にきびが増えて、皮膚の色素が濃くなってまだら模様になってきます。病気が進行すると、筋力低下、易感染性を発症します。高血圧、糖尿病、脂質異常症や骨粗鬆症などの生活習慣病と類似した合併症を来します。 この腫瘍はMRIなどの画像診断で写らない事も多いため、腫瘍がどこにあるのかを詳細に調べる事が非常に重要です。わずかでも取り残しがあると将来的に再発する可能性が高いため、できるだけ確実に腫瘍組織を全摘する方法をとります。 手術による全摘が困難な場合には過剰なホルモン産生を抑制する薬物療法や、ガンマナイフ治療を考慮します。 (左)急激な視力障害で発症した下垂体腺腫、腫瘍による視神経の圧迫を認める。 (中)内視鏡下経蝶形骨洞手術により全摘出の状態となった。視力は発症前の状態まで回復した。 (右)ハイビジョン内視鏡による摘出中の光景、腫瘍組織と周辺組織との境界が明瞭に区別されている。詳しく見る
脳神経外科下垂体腺腫 | 脳神経外科特徴 脳下垂体とは、脳の底にぶら下がっている小さな器官です。身体にホルモンを分泌する働きを持っています。ホルモンは全部で8種類あり、身体を正常に保つ上で非常に重要です。 脳下垂体に発生する代表的な腫瘍が下垂体腫瘍と呼ばれる良性の腫瘍です。これは腫瘍自体がホルモンを分泌しないタイプと不適切にホルモンを分泌するタイプにわかれます。 ホルモンを分泌しない腫瘍 ホルモンを分泌する腫瘍 非機能性下垂体腺腫 プロラクチン産生腺腫 成長ホルモン産生腺腫 (先端巨大症・アクロメガリー) 副腎皮質刺激ホルモン産生腺腫 (クッシング病) 上記すべての腫瘍に共通の症状として、腫瘍によって視神経が圧迫された時に視野の外側が見えにくくなるという症状が生じます(両耳側半盲)。 また下垂体に腫瘍が発生した場合、正常の脳下垂体ホルモンの機能低下が生じることがあります。 この場合は適切に薬による補充療法を行う必要があります。 当院における治療方針 下垂体腫瘍は、脳神経外科による手術だけではなく、様々な科が協力して診断と治療を行う事が重要です。当院では、内分泌内科が術前の下垂体機能の評価や薬物治療の効果判定を行い、耳鼻咽喉科が手術時および術後の鼻内処置を行っています。脳神経外科は外科的な治療方法の検討(内視鏡下経鼻的下垂体腫瘍摘出術・開頭頭蓋内腫瘍摘出術・ガンマナイフ治療)を行い、下垂体機能をできるだけ温存しながら最大限の腫瘍摘出を行います。また術後に内分泌内科による下垂体機能の評価と、必要時に薬物治療の追加を行います。このように円滑な他科連携治療を行う事で、術後のQOL(生活の質)を高く保つ事が出来、早期の社会復帰が可能になります。 下垂体腫瘍に対する様々な手術方法 ①開頭による顕微鏡下腫瘍摘出術 ②顕微鏡による経蝶形骨洞腫瘍摘出術 ③内視鏡下経鼻的下垂体手術 ④手術用顕微鏡 ⑤ハイビジョン内視鏡 ①と②は手術用顕微鏡を用いた手術法で、従来下垂体手術で用いられていた方法です。 現在はハイビジョン内視鏡を用いた③の術式を用いるようになり手術の有効性および安全性がさらに向上しています。 内視鏡下経鼻的下垂体手術について 非機能性下垂体腺腫 この腫瘍は、視神経が腫瘍によって圧迫されて眼が見えにくくなり発症する事が多いので、視神経に対する圧迫を解除する目的で手術治療を行います。安全に摘出できる部分を手術で取り除き、血管に巻き付いた所など摘出にリスクの伴う部分は放射線治療(ガンマナイフ治療)を必要に応じて追加するという方法をとっています。手術直後から眼の見え方は良くなります。一般的に術後の下垂体機能は温存されますが、術前より下垂体機能の低下がある場合などは、必要によりホルモン補充療法をします。全く無症状で偶然に発見される事もありますが、この場合には詳しく検査を行った上で経過観察を選択する場合もあります。 視力障害で発症した非機能性下垂体腺腫、腫瘍が正常下垂体と視神経を強く圧迫している 内視鏡下経蝶形骨洞手術により腫瘍が全摘出され、脳下垂体と視神経が見えるようになっている 術直後より視力障害は正常化し下垂体機能は温存された。術後約1ヶ月で社会復帰となった プロラクチン産生下垂体腺腫(プロラクチノーマ) プロラクチンというホルモンが腫瘍により過剰産生されることにより無月経となり、女性側の不妊の原因となることが多い疾患です。この疾患は、ドパミン作動薬という薬の効果が極めて高いため、手術ではなく、内科的治療が第一選択となります。この薬はプロラクチン値を低下させ腫瘍を小さくさせます。腫瘍を完全に消滅させるわけではないので、一定期間内服を継続させる必要があります。薬の効果があまりない、もしくは薬の副作用が強くて内服継続が困難である場合、手術による効果が高いと判断される場合などには手術治療を検討します。 成長ホルモン産生下垂体腺腫(先端巨大症、アクロメガリー) 腫瘍が成長ホルモンを過剰産生し、身体の様々な症状を呈してくる疾患です。緩徐に発症するために長い間気付かれずに放置されている場合があります。手足が大きく、分厚くなり顎や額が突出します、唇や舌が肥大して声が低くなります。高血圧や糖尿病、脂質異常症、心臓病、脳卒中などを発症しやすくなり、平均寿命が短くなります。このため積極的な治療が必要です。 手術による腫瘍摘出術が治療の第一選択です。完全な腫瘍組織の摘出により根治が期待できます。全摘出できるかどうかは腫瘍の大きさ、進行度によって異なります。全摘出ができない場合であっても可及的に腫瘍組織を摘出しておく事がその後の治療効果に影響します。手術治療の後で、必要があれば薬物治療(ソマトスタチンアナログなど)や放射線治療(ガンマナイフ)などを検討します。 他の下垂体腫瘍と同様に、難病指定疾患で治療が難しいと考えられていますが、当科では外科治療および内科治療ともに、最先端の治療を受けて頂く事が可能です。 ACTH産生下垂体腺腫(クッシング病) ACTH(副腎皮質刺激ホルモン)というホルモンが腫瘍により過剰産生される疾患です。ホルモン異常により顔が丸くなる(満月様顔貌)や、体幹部が太く手足が細くなる(中心性肥満)などの特徴的な症状を示し、体毛が濃くなり、にきびが増えて、皮膚の色素が濃くなってまだら模様になってきます。病気が進行すると、筋力低下、易感染性を発症します。高血圧、糖尿病、脂質異常症や骨粗鬆症などの生活習慣病と類似した合併症を来します。 この腫瘍はMRIなどの画像診断で写らない事も多いため、腫瘍がどこにあるのかを詳細に調べる事が非常に重要です。わずかでも取り残しがあると将来的に再発する可能性が高いため、できるだけ確実に腫瘍組織を全摘する方法をとります。 手術による全摘が困難な場合には過剰なホルモン産生を抑制する薬物療法や、ガンマナイフ治療を考慮します。 (左)急激な視力障害で発症した下垂体腺腫、腫瘍による視神経の圧迫を認める。 (中)内視鏡下経蝶形骨洞手術により全摘出の状態となった。視力は発症前の状態まで回復した。 (右)ハイビジョン内視鏡による摘出中の光景、腫瘍組織と周辺組織との境界が明瞭に区別されている。詳しく見る