脊椎脊髄疾患
症状
病気がある場所により様々な症状が出ます。
| 頸椎 | 手のしびれ・使いにくさ・痛み、歩行時のふらつき、残尿など |
|---|---|
| 胸・腰椎 | 体幹から下肢のしびれ・痛み、腰痛、間欠性跛行(歩くと下肢のしびれ・痛みが強くなり、しばらく休むと歩くことが可能)、残尿など |
疾患分類
| 変性疾患 | 頸椎 (変形性頸椎症,頸椎椎間板ヘルニア,頸椎後靭帯骨化症など) 胸椎 (胸椎後縦靱帯・黄色靱帯骨化症など) 腰椎 (腰椎椎間板ヘルニア,腰椎脊柱管狭窄症,腰椎すべり症、腰椎変性側彎症など) |
|---|---|
| 頭蓋頸椎移行部病変 | (環椎軸椎亜脱臼、キアリ奇形など) |
| その他 | (脊髄腫瘍,脊髄動静脈奇形,脊椎・脊髄外傷,2分脊椎,脊髄空洞症など) |
30歳頃から椎間板の変性、脊椎骨・関節の変形・不安定性や帯の肥厚が生じ、脊髄あるいは神経根を圧迫すると、症状が出現します。多くの場合は加齢による変化ですので、椎間板ヘルニアを除いて、一般的には自然治癒は少ないと思われます。
保存的治療を優先します。鎮痛薬、コルセット装着、理学療法等を行い、日常生活で大きな支障がなければそのまま経過を見ます。症状が進行している、日々の生活で支障を来している際、外科的治療を考えます。
外科的治療は大きく分けて前もしくは横から進入して圧迫部の除圧と骨の固定を行う方法(前方除圧固定術)と後ろから進入して脊髄の圧迫部を除圧する方法(後方除圧術、椎弓形成術)の2種類の手術があります。後方から固定することもあります。どういった治療を選択するかは、症状と脊髄への圧迫の状態、骨の変形の有無などから判断します。
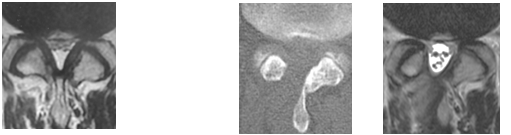
骨と骨をつないでいる靭帯が骨化する病気の1つで、脊柱の後面(脊髄の前面)にある靭帯が骨化したものです。硬い骨が神経を圧迫し、症状が出現します。
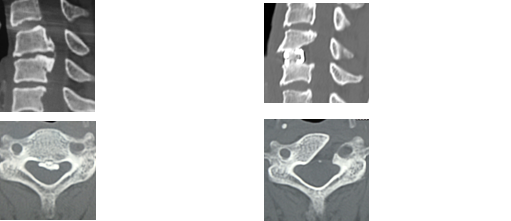
腰椎の変性、例えば、すべり症、椎間板の膨隆、黄色靱帯の肥厚、椎間関節の肥厚変形など、背骨に加齢に伴う変化が加わることが原因で脊柱管の狭窄が起こります。老化現象の一つで、年をとると多かれ少なかれ脊柱管は狭くなっていきます。腰痛などに加えて、足にしびれや痛みがある、普段はなんともないが、歩き出すと足がしびれて歩けなかったり、歩きにくくなるが、前かがみで休むとまた歩けるようになる(間欠跛行)などが代表的な症状です。
(左)前方の椎間板、後方の肥厚した黄色靱帯により硬膜嚢の狭小化。
(右)片側アプローチで両側除圧術を行い、間欠性跛行は改善。
ここ10年で脊柱変形が日常生活動作に悪影響を及ぼすことがわかってきました。変形や症状が軽い場合には、薬物療法や理学療法を行いますが、障害が大きい場合、手術が治療選択枝の1つになります。
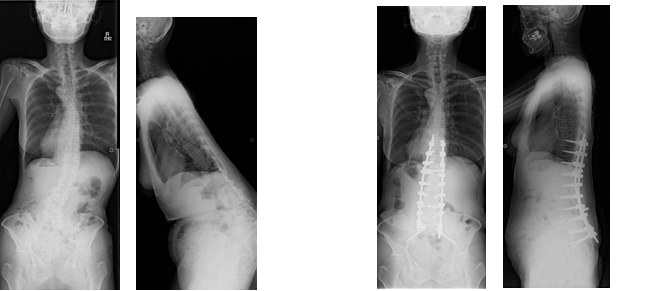
(左)ダブルカーブの側彎および矢状面バランスの不良。
(右)後方から矯正固定術を行い、腰痛・歩行障害は改善。
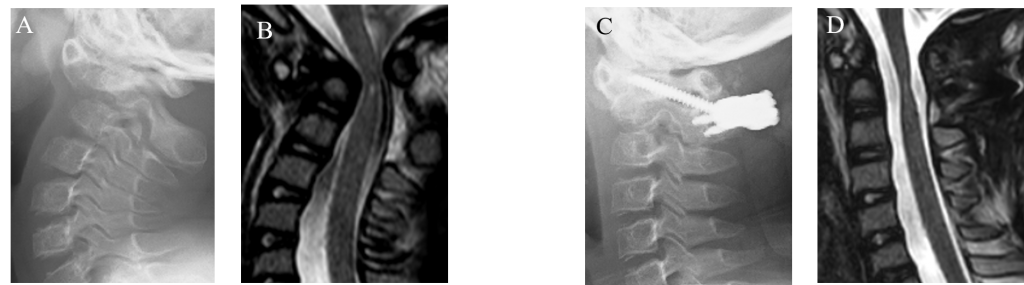
先天性の骨形成異常を有する小児の患者さまです。進行性の四肢不全麻痺があり、MRIで頭蓋頸椎移行部亜脱臼が認められます(図A,B)。この患者さまに対して、脳幹および脊髄の温存、不全麻痺の改善を目的として環軸椎後方矯正固定術を行いました。画像上の良好な除圧と固定がなされています(図C,D) 。通常、小児例では後頭骨から頸椎にかけて全体的な固定をすることが多いですが、固定範囲が大きくなると術後に運動制限等で困る場合があるので、当院では短い範囲での固定を心掛けており、術後の日常生活に支障を来さないような良好な治療成績を得ております。
脊椎や脊椎管内、脊髄そのものに発生した腫瘍を広く脊髄腫瘍といいます。極めて稀な疾患で、その発生頻度は年間人口10万人あたり1-2人とされています。通常、腫瘍の発生した部位によって、硬膜外腫瘍、硬膜内髄外腫瘍、髄内腫瘍の三つに分類されます。画像上、腫瘍性病変が強く疑われた際は前向きに外科治療を検討します。理由として、症状が軽い内に治療を行うと機能予後が良いことと病理診断をつけることです。病理検査結果により放射線治療や化学療法を検討する場合があります。
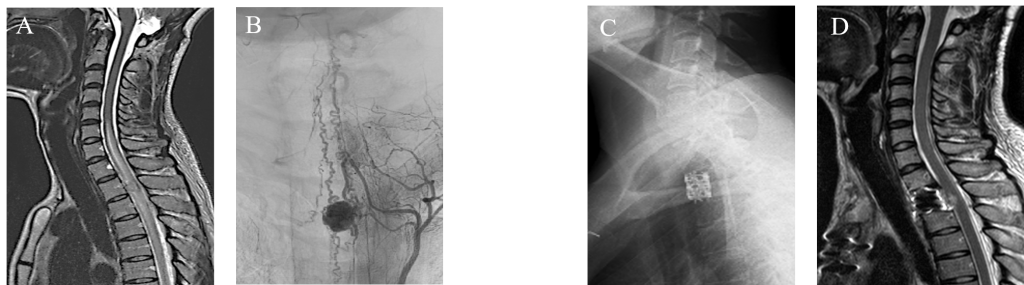
歩行障害で発症した脊髄腫瘍の患者さまです。MRIで第2胸椎レベル脊髄腹側に血流の豊富な脊髄血管芽細胞腫が認められ、上下に広範な浮腫を認めます(図A,B)。脊髄前面に腫瘍があることから前方アプローチにより腫瘍を摘出する方針としました。脊髄の正常神経組織を温存するために、術中神経生理モニタリングを行い、胸部外科と合同で前方からの椎体切除、病変の摘出、椎体再建を行いました。手術後は神経症状の悪化なく、画像上も病変は切除されています(図C,D)。
脊髄動静脈奇形は、脊髄腫瘍よりもさらに稀な疾患です。さらに、小児から中高年までの幅広い年齢層に発症し、臨床症状は急性発症から慢性進行性まで多彩であるため、臨床症状だけで他の脊髄疾患と鑑別することは難しく、発症から診断までに長期を要することも少なくありません。脊髄血管造影において、脊髄動静脈奇形のタイプ分類(髄内型、脊髄周囲型、硬膜型)を行います。脊髄動静脈奇形のタイプ分類に応じて、治療方針(手術治療か血管内治療)を決定します。
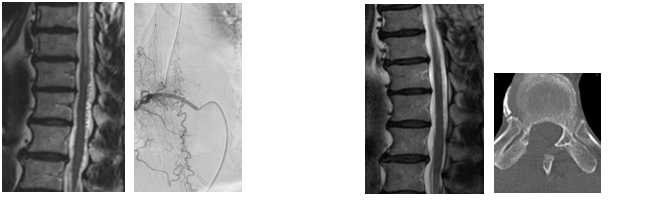
(左)脊髄の腫脹と髄外に異常血管。肋間動脈造影にて動静脈瘻( )と拡張した脊髄静脈。
(右)片側アプローチで顕微鏡下に動静脈瘻の遮断を行い、腰痛・歩行障害は軽快。
脊椎損傷とは、人間の体を支えている脊椎が過剰な外力を加えられることで骨折または脱臼することで、脊髄損傷(手足の麻痺、感覚障害、膀胱直腸障害)を伴う時と伴わない時があります。また脊髄損傷に脊椎損傷を伴わないこともあります。
先ずは病態を把握し、不安定性が強い時は早期に内固定(手術)を行います。現在、脊髄損傷に対する再生医療が臨床応用できないため、脊髄に良い環境(整復+除圧+内固定)で早期リハビリテーションを行うことを目標にしています。
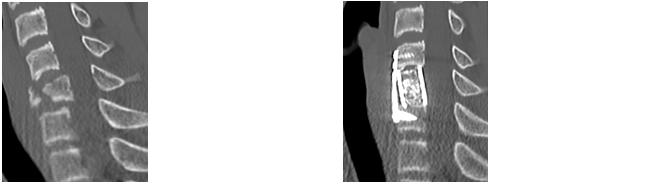
(左)頸椎椎体破裂骨折。
(右)前方除圧固定術を行い、上肢の痛みは軽快。
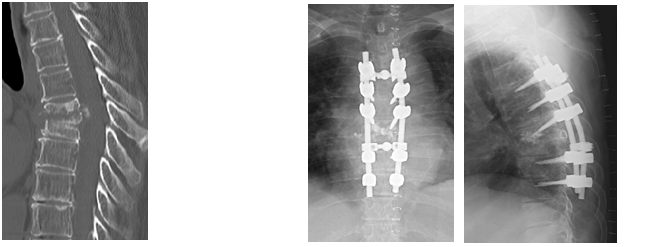
(左)胸椎圧迫骨折。
(右)椎体形成および後方除圧固定術を行い、歩行障害は軽快。
-
 脳神経外科顔面けいれん1.顔面けいれんの症状 3.顔面けいれんの診断 2.顔面けいれんの原因 4.顔面けいれんの治療 ① 薬物治療 ② ボトックス治療 ③ 手術治療 1.顔面けいれんの症状 顔面けいれんとは、顔の片側のけいれん(ぴくつき)を生じる病気です。 男性より女性にやや多く、人口10万人当たり10人前後に認められます。 通常まぶた(眼瞼)周囲から始まり、症状が強くなると、頬や口の周りにまで及ぶようになります。症状が強くなると、発作の間、目が開けられなくなってしまいます。これにより自動車運転や日常生活に支障をきたすこともあります。症状が出現することで、人目を気にして外出が減り、引きこもりの原因になることもあります。 この発作は刺激やストレスにても誘発されることがあります。 両側に起こる場合は眼瞼けいれんという、別の疾患を検討する必要があります。 2.顔面けいれんの原因 顔の運動に関与している顔面神経の根本付近に対して、血管(動脈)のループが圧迫することで起こります。圧迫された顔面神経は脱髄(神経の鞘の変性)をきたし、異常な神経活動を誘発し、顔のけいれんがおこります。 3.顔面けいれんの診断 顔面けいれんの診断は、症状の特徴や、広がりかたなどを詳細に調べることが重要です。また、瞬きなどの刺激で誘発されます。 顔面けいれんが疑われる場合は、MRIを用いた画像診断を行います。MRIでは顔面神経の根本付近(REZ:root exit zone)に対する脳血管の圧迫の有無を調べます。また、同時に顔面神経周囲に脳腫瘍や血管病変などの異常がないか、脳内に異常がないかなどを調べます。当院では3テスラの高解像度MRIを用いて詳細な画像診断を行っています。 脳幹から顔面神経が分岐している部位の非常に細かなMRIの撮影になります。左側の顔面けいれんの方のMRIで赤く囲った部位を拡大すると左顔面神経(青矢印)の根本(REZ:黄矢印)に黒く抜けた血管(前下小脳動脈)が当たっています。 4.顔面けいれんの治療 顔面けいれんの治療としてまず薬物治療を行いますが、効果が乏しいことがほとんどです。 その際には手術治療、ボトックス治療を検討していきます。 ①薬物治療 カルバマゼピン(テグレトール)やクロナゼパム、バクロフェン、ガバペンチンなどの報告がありますが、効果は乏しく、下記の治療方法もしくは経過をみられることが多いのが現状です。 ②ボトックス治療 顔面けいれんをおこしている筋肉に直接ボトックス(ボツリヌス毒素製剤)の注射を行います。効果は90%以上で認められます。効果は投与後2-3日から出現し、3-4か月持続します。効果が減弱してきた場合は再治療を行います。(3-4か月ごとの注射が必要になります。)有害事象として、顔面神経麻痺をきたし、目が閉じられなくなったり、唇が下がったりすることがあります。 ③手術治療 開頭による神経血管減圧術を行います。上記症状を認め、MRIで顔面神経に対して血管の圧迫が確認され、全身状態が開頭手術に対して大きな問題がない場合には、有効性が高く安全な治療であると考えられます。 ■当院で行っている顔面けいれんに対する神経血管減圧術 当科の方針として、「安全かつ低侵襲に」行うようにしています。 皮膚切開は6-8cm程度とし、2-2.5cmの小開頭で行っています。 この手術は難聴をきたすことがあり、聴力のモニタリング(術中神経生理学的モニタリング(ABR:聴性脳幹反応))は必須になります。当院ではその他、術中ナビゲーション、神経内視鏡、術中ICG蛍光造影などの機器も使用し、より安全にかつ確実な治療を行います。 手術時間は約3時間で、約1週間程度の入院期間です。(術後症状(痛みなど)を評価し、早期退院を目指します。) 手術を受けた場合、1週間後の症状緩和は90%以上で認められ、概ね70%の患者さんでは症状の消失を認めます。3年後では症状消失は87%程度となり、時間経過とともに治療効果が上昇します。 神経血管減圧術の合併症としては、顔の麻痺(0.4%)、難聴(0.6%)、めまい0.2%、脳梗塞・出血(0.2%)、めまい(0.2%)、と報告されており、そのほか、脳脊髄液漏出(再手術が必要なことがあります)、脳梗塞,出血,感染などのリスクがあります。 実際の手術の流れです. 入院は手術前日になります。食事は前日夜まで、水分摂取は当日朝6時までになります。(検査が必要な場合は2日前に入院していただくこともあります。) 手術当日は午前8時半ごろに手術室に向かいます。(8時過ぎから家族の面会も可能です) 手術室に入り、全身麻酔を行い、その後各種モニタリングの設定を行っていきます。実際の手術開始時間は10時半ごろになります。 手術は側臥位、もしくは仰臥位(仰向け)にて行います。 実際の左片側顔面けいれんの創部 ナビゲーションシステムを使用し、個々の症例の血管走行を確認し、適した開頭範囲を決定し、術後もできるだけ傷が目立たないように毛髪浅内の小さな皮膚切開で行うようにしています。(黒の直線が皮膚を切開する線です。丸は開頭範囲を想定しています) 右片側顔面けいれんの手術 顕微鏡,内視鏡所見 A:顕微鏡下に圧迫部位を確認。顔面神経(青矢印)の根本で血管(前下小脳動脈:黄矢印) B:神経内視鏡を挿入し、圧迫部位を確認。 C:圧迫している血管を外側によけ、医療用の綿(PTFE:ポリテトラフルオロエチレン)にて外側の錐体骨面に貼り付け、フィブリン糊にて固定を行います。 D:蛍光造影剤を用いて術中に圧迫血管や周囲の血管の血流が障害されていないことを確認します。 手術中には術中モニタリングとして 聴性脳幹反応(ABR)モニタリング:イヤホンを装着、脳幹の反応を確認し、聴力低下が起こっていないか確認します 異常筋反応(AMR)モニタリング:顔面けいれんに伴う異常な反応を術中に確認し、圧迫血管をよけることでこの反応が消失しているか確認し、責任血管が十分によけられたか確認します。 手術後、麻酔は覚まし,神経症状の異常がないことを確認し,手術室を退室します。そのまま、頭部CT検査を行い、術後出血などの問題がないか確認します。 手術後当日はICU(集中治療室)にて管理を行います。集中治療専門の医師と連携し、術後経過を見ていきます。 手術翌日に一般病棟に戻ります。食事も翌日から再開します。 術後の検査を行い、1週間後に皮膚を固定しているスキンステープラを外します。 約8-10日の入院となります。(早期退院を希望される場合は外来にてスキンステープラを外します。5-6日での退院も可能です)詳しく見る
脳神経外科顔面けいれん1.顔面けいれんの症状 3.顔面けいれんの診断 2.顔面けいれんの原因 4.顔面けいれんの治療 ① 薬物治療 ② ボトックス治療 ③ 手術治療 1.顔面けいれんの症状 顔面けいれんとは、顔の片側のけいれん(ぴくつき)を生じる病気です。 男性より女性にやや多く、人口10万人当たり10人前後に認められます。 通常まぶた(眼瞼)周囲から始まり、症状が強くなると、頬や口の周りにまで及ぶようになります。症状が強くなると、発作の間、目が開けられなくなってしまいます。これにより自動車運転や日常生活に支障をきたすこともあります。症状が出現することで、人目を気にして外出が減り、引きこもりの原因になることもあります。 この発作は刺激やストレスにても誘発されることがあります。 両側に起こる場合は眼瞼けいれんという、別の疾患を検討する必要があります。 2.顔面けいれんの原因 顔の運動に関与している顔面神経の根本付近に対して、血管(動脈)のループが圧迫することで起こります。圧迫された顔面神経は脱髄(神経の鞘の変性)をきたし、異常な神経活動を誘発し、顔のけいれんがおこります。 3.顔面けいれんの診断 顔面けいれんの診断は、症状の特徴や、広がりかたなどを詳細に調べることが重要です。また、瞬きなどの刺激で誘発されます。 顔面けいれんが疑われる場合は、MRIを用いた画像診断を行います。MRIでは顔面神経の根本付近(REZ:root exit zone)に対する脳血管の圧迫の有無を調べます。また、同時に顔面神経周囲に脳腫瘍や血管病変などの異常がないか、脳内に異常がないかなどを調べます。当院では3テスラの高解像度MRIを用いて詳細な画像診断を行っています。 脳幹から顔面神経が分岐している部位の非常に細かなMRIの撮影になります。左側の顔面けいれんの方のMRIで赤く囲った部位を拡大すると左顔面神経(青矢印)の根本(REZ:黄矢印)に黒く抜けた血管(前下小脳動脈)が当たっています。 4.顔面けいれんの治療 顔面けいれんの治療としてまず薬物治療を行いますが、効果が乏しいことがほとんどです。 その際には手術治療、ボトックス治療を検討していきます。 ①薬物治療 カルバマゼピン(テグレトール)やクロナゼパム、バクロフェン、ガバペンチンなどの報告がありますが、効果は乏しく、下記の治療方法もしくは経過をみられることが多いのが現状です。 ②ボトックス治療 顔面けいれんをおこしている筋肉に直接ボトックス(ボツリヌス毒素製剤)の注射を行います。効果は90%以上で認められます。効果は投与後2-3日から出現し、3-4か月持続します。効果が減弱してきた場合は再治療を行います。(3-4か月ごとの注射が必要になります。)有害事象として、顔面神経麻痺をきたし、目が閉じられなくなったり、唇が下がったりすることがあります。 ③手術治療 開頭による神経血管減圧術を行います。上記症状を認め、MRIで顔面神経に対して血管の圧迫が確認され、全身状態が開頭手術に対して大きな問題がない場合には、有効性が高く安全な治療であると考えられます。 ■当院で行っている顔面けいれんに対する神経血管減圧術 当科の方針として、「安全かつ低侵襲に」行うようにしています。 皮膚切開は6-8cm程度とし、2-2.5cmの小開頭で行っています。 この手術は難聴をきたすことがあり、聴力のモニタリング(術中神経生理学的モニタリング(ABR:聴性脳幹反応))は必須になります。当院ではその他、術中ナビゲーション、神経内視鏡、術中ICG蛍光造影などの機器も使用し、より安全にかつ確実な治療を行います。 手術時間は約3時間で、約1週間程度の入院期間です。(術後症状(痛みなど)を評価し、早期退院を目指します。) 手術を受けた場合、1週間後の症状緩和は90%以上で認められ、概ね70%の患者さんでは症状の消失を認めます。3年後では症状消失は87%程度となり、時間経過とともに治療効果が上昇します。 神経血管減圧術の合併症としては、顔の麻痺(0.4%)、難聴(0.6%)、めまい0.2%、脳梗塞・出血(0.2%)、めまい(0.2%)、と報告されており、そのほか、脳脊髄液漏出(再手術が必要なことがあります)、脳梗塞,出血,感染などのリスクがあります。 実際の手術の流れです. 入院は手術前日になります。食事は前日夜まで、水分摂取は当日朝6時までになります。(検査が必要な場合は2日前に入院していただくこともあります。) 手術当日は午前8時半ごろに手術室に向かいます。(8時過ぎから家族の面会も可能です) 手術室に入り、全身麻酔を行い、その後各種モニタリングの設定を行っていきます。実際の手術開始時間は10時半ごろになります。 手術は側臥位、もしくは仰臥位(仰向け)にて行います。 実際の左片側顔面けいれんの創部 ナビゲーションシステムを使用し、個々の症例の血管走行を確認し、適した開頭範囲を決定し、術後もできるだけ傷が目立たないように毛髪浅内の小さな皮膚切開で行うようにしています。(黒の直線が皮膚を切開する線です。丸は開頭範囲を想定しています) 右片側顔面けいれんの手術 顕微鏡,内視鏡所見 A:顕微鏡下に圧迫部位を確認。顔面神経(青矢印)の根本で血管(前下小脳動脈:黄矢印) B:神経内視鏡を挿入し、圧迫部位を確認。 C:圧迫している血管を外側によけ、医療用の綿(PTFE:ポリテトラフルオロエチレン)にて外側の錐体骨面に貼り付け、フィブリン糊にて固定を行います。 D:蛍光造影剤を用いて術中に圧迫血管や周囲の血管の血流が障害されていないことを確認します。 手術中には術中モニタリングとして 聴性脳幹反応(ABR)モニタリング:イヤホンを装着、脳幹の反応を確認し、聴力低下が起こっていないか確認します 異常筋反応(AMR)モニタリング:顔面けいれんに伴う異常な反応を術中に確認し、圧迫血管をよけることでこの反応が消失しているか確認し、責任血管が十分によけられたか確認します。 手術後、麻酔は覚まし,神経症状の異常がないことを確認し,手術室を退室します。そのまま、頭部CT検査を行い、術後出血などの問題がないか確認します。 手術後当日はICU(集中治療室)にて管理を行います。集中治療専門の医師と連携し、術後経過を見ていきます。 手術翌日に一般病棟に戻ります。食事も翌日から再開します。 術後の検査を行い、1週間後に皮膚を固定しているスキンステープラを外します。 約8-10日の入院となります。(早期退院を希望される場合は外来にてスキンステープラを外します。5-6日での退院も可能です)詳しく見る -
 脳神経外科三叉神経痛に対する集学的治療1.三叉神経痛の症状 3.三叉神経痛の診断 2.三叉神経痛の原因 4.三叉神経痛の治療 ① 薬物治療 ② 手術治療 ③ ガンマナイフ治療 1.三叉神経痛の症状 三叉神経痛とは、顔の片側で、電気ショックのような短い激しい痛み(電撃痛)を生ずる病気です。 男性よりも女性にやや多く、人口10万人あたり4〜13人に認められます。痛みを生じるのは頬や下あご、口の中であることが多く、額のあたりに生じることもあります。 痛みの特徴は、突然刺すような短い痛み(数秒〜2分以内)が起こり、すぐにおさまることが繰り返されます。 この発作には引き金となる部位があり、かるく触れると痛みの発作が誘発されます。食事での咀嚼、話をする、歯を磨く、冷たい空気を吸う、微笑む、ひげを剃る、顔を洗う、などの動作で痛みが起こります。 病気が長期にわたる場合には発作の間に持続的な鈍痛を感じる場合もあります。 痛みが口腔内に生じる場合には、虫歯が原因であるように診断されることがあり、頬に生じた場合には蓄膿が原因であるように診断される場合があります。 2.三叉神経痛の原因 三叉神経は顔面の感覚と咀嚼筋の感覚・運動を司っています。三叉神経痛のほとんどは三叉神経の根元付近に対して血管(動脈または静脈)のループが圧迫をすることで起こります。神経動脈の圧迫された三叉神経は脱髄(神経の鞘の変性)を来し、異常な神経活動を発生することで激しい痛みを生じると考えられています。このため、軽い刺激で激しい発作が引き起こされると説明されます。 また、圧迫がない場合も、くも膜(脳の周囲にある、非常に薄い膜)によって、三叉神経が引っ張られる(牽引)ことによっても症状が起こることが報告されています。 3.三叉神経痛の診断 三叉神経痛の診断は、痛みの特徴や、痛い部位、痛みの生じかたを詳細に調べることが最も重要です。カルバマゼピンなどの薬物治療に対して痛みが改善する、ということも診断上有用です。 三叉神経痛が疑われる場合、MRIを用いた画像診断を行います。MRIでは、三叉神経に対する脳血管の圧迫の有無、三叉神経の牽引の有無を調べます。また同時に三叉神経の周囲に脳腫瘍や血管奇形等の異常がないかと、脳の中に多発性硬化症や脳梗塞などの異常がないかどうかを調べます。 当院では3テスラの高解像度MRIを用いて詳細な画像診断を行っています。 4.三叉神経痛の治療 治療の基本は薬物療法になります。まず、薬物療法を開始し、症状のコントロールが可能か判断します。薬物療法にても症状が悪化する場合や、副作用が強くコントロール困難な場合などの際には、手術治療、ガンマナイフ治療を検討します。 ①薬物治療 カルバマゼピン(テグレトール)による薬物療法は三叉神経痛のほとんどの患者で第一選択となる初期治療です。過去の報告では、58〜100%の患者さんで完全もしくはほぼ完全な疼痛コントロールが確認されています。吐き気、めまい、電解質異常、全身の湿疹などの強い副作用が出ることがあるので、注意する必要があります。 カルバマゼピンの副作用のため服用できない場合や、効果が不十分な場合は、ガバペンチン(ガバペン)やプレガバリン(リリカ)等の薬剤を考慮します。 ②手術治療 手術治療は薬物療法の効果が十分でない三叉神経痛に対して考慮されます。開頭による神経血管減圧術で治療を行います。 痛みの性状が上記のような三叉神経痛の特徴を有し、MRIで三叉神経に対して責任血管の圧迫があることが確認され、全身状態が開頭手術に対して大きな問題のない場合には、有効性が高く安全な治療であると考えられます。圧迫のない症例に対しても、典型的な症状であれば、治療を検討することもあります。 ■当院で行っている三叉神経痛に対する神経血管減圧術 当科の方針として「安全かつ低侵襲に」行うようにしています。皮膚切開は6cm程度とし、2.5cmの小開頭で行っています。 この手術は難聴をきたすことがあり、聴力のモニタリング(術中神経生理学的モニタリング(ABR:聴性脳幹反応))は必須になります。当院ではその他、術中ナビゲーション、神経内視鏡、術中ICG蛍光造影などの機器も使用し、より安全にかつ確実な治療を行います。 手術時間は約3時間で、約1週間程度の入院期間です。(術後症状(痛みなど)を評価し、早期退院を目指します。) 手術を受けた場合、1週間後の症状緩和は90%以上で認められ、概ね80%の患者さんでは症状の消失を認めます。3年後でも症状消失は80%程度といわれています。 神経血管減圧術の合併症としては、顔面のしびれ(1.9%)、難聴(1.3%)、複視(1.3%)と報告されており、そのほか、脳脊髄液漏出(再手術が必要なことがあります)、脳梗塞、出血、感染などのリスクがあります。 実際の手術の流れです 1.入院は手術前日になります。食事は前日まで、水分摂取は当日の朝6時までになります。(検査が必要な場合は前々日に入院していただくこともこともあります) 2.手術日当日は午前8時半ごろに手術室に向かいます。(8時過ぎから家族の面会も可能です。) 3.手術室に入り、全身麻酔を行い、その後各種モニタリングの設定を行っていきます。実際の手術開始は10時から10時半ごろになります。 手術は仰臥位(仰向け)、もしくは側臥位(横向き)で行っています。 ナビゲーションシステムを使用し、個々の症例の血管の走行を確認し、適した開頭範囲を決定し、術後もできるだけ傷が目立たないように、毛髪線内の小さな皮膚切開で行うようにしています。 手術は顕微鏡を使用し、術前MRIにて予想された圧迫血管を確認します。 この症例では左三叉神経に内側から圧迫血管(上小脳動脈)が当たっていることがわかります。手術の際にもこの血管を確認します 症例により神経内視鏡を併用することで、責任病変の広い観察を行い確実な圧迫解除を行います。 A:右耳の後ろに切開を行い、開頭を行ったところです。 右の三叉神経(黄色矢印)に対して、責任血管(青色矢印)が圧迫をしており、痛みの原因になっていることが分かります。 B:神経内視鏡を用いた病巣の観察をしています。Aで見えていた三叉神経(黄色矢印)と、圧迫している責任血管(青色矢印)が、内視鏡による広い視野角で観察されています。血管が神経を圧迫していることが原因になっていると思われます。 C:三叉神経から責任血管を移動させて、テフロン繊維で固定し、再び圧迫がかからないようにしています。 D:圧迫解除後、再度神経内視鏡を用いて確認をしています。Bで認められた圧迫が解除され、三叉神経(黄色矢印)が、テフロンで固定された責任血管(青色矢印)からはなれているのが分かります。 当院では、神経血管減圧術の有効性と安全性を高めるため、神経内視鏡や術中神経生理モニタリングを用いて治療を行っています。 術中モニタリングとして 聴性脳幹反応(ABR)モニタリング:イヤホンを装着、脳幹の反応を確認し、聴力低下が起こってないか確認します 手術後、麻酔は覚まし、神経症状の異常がないことを確認し、手術室を退室します。そのまま頭部CT検査を行い、術後出血などの問題がないか確認します。 手術後当日はICU(集中治療室)にて管理を行います。集中治療専門の医師と連携し、術後経過を見ていきます。 手術翌日に一般病棟に戻ります。食事も翌日から再開します。 術後の検査を行い、1週間後に皮膚を固定しているスキンステープラを外します。 約8-10日の入院となります。(早期退院を希望される場合は外来にてスキンステープラを外します。5-6日での退院も可能です) ③ガンマナイフ治療 ガンマナイフは、病変部に対して高線量の放射線を1回で照射する方法で、三叉神経痛に対しては、組織破壊よりニューロモデュレーションを来すことで疼痛の緩和が得られると考えられています(図1)。 図1 三叉神経痛に対するガンマナイフ治療風景 三叉神経痛に対するガンマナイフ治療は、原則的にroot exit zone(REZ:三叉神経の脳幹部から2〜8 mm 遠位部、オリゴデンドロサイトからシュワン細胞主体のミエリンに移行する部位)近傍の三叉神経に対して、中心線量(最大線量)で80Gyでの治療を行っています(図2)。 図2 三叉神経痛のガンマナイフの線量計画 治療時間は2〜3時間(頭部へのフレーム装着から治療終了まで)で、治療終了後、フレームを取り外した後には特別の処置は必要なく、その後の日常生活に制限はありません。 我々の経験では、ガンマナイフ治療後に十分な痛みの寛解が得られるまでの期間は、治療当日〜4年後(平均2ヶ月)と、多くの症例で三叉神経痛の寛解までに2ヶ月程度を要します。ガンマナイフ治療後6ヶ月後に症状の改善がなければ、再治療を含め考えるとの意見もありますが、私どもの経験からは、ガンマナイフ治療後の効果判定はより長期の経過を見てからで良いと考えています。 治療効果 当院で治療した83例の平均42ヶ月の経過観察での治療成績では、十分な痛みの寛解(薬物投与無しもしくは薬物併用にて十分な痛みのコントロールが出来た症例)は、3年78%,5年62%,7年42%でした (図3)。やはりガンマナイフ治療においても、長期の経過観察にて他の治療法と同様に痛みの再燃の可能性は高くなります。 図3 自験例83例の最終観察時、薬物投与なしもしくは薬物併用にて十分痛みがコントロールできた累積寛解率 合併症 ガンマナイフ治療後の三叉神経障害に関しては、私ども症例では顔面の知覚障害の出現頻度は14%でしたが、日常生活に支障を来すようなbothersome numbnessを来した方は4%でした。 ガンマナイフの再治療 ガンマナイフ治療が無効であるとの判断の時期は、前述したように治療後痛みの寛解までに時間を要する症例もあるため、治療後2年間は経過を見てから判断するようにしています。ガンマナイフ治療後に痛みが再燃した場合、まずは薬物治療を試みますが、カルバマゼピン以外にも、ガバペンチン、トピラマート、プレガバリン等が有効な場合があり、またペインクリニックとも密接にコミュニケーションを計った上で、次の外科的治療、ガンマナイフ再治療を検討すべきと考えています。治療選択として、治療の確実性を考えると、神経血管減圧術の既往のない患者では神経血管減圧術を勧めますが、手術の危険性が高いと思われる高齢者や神経血管減圧術の既往のある患者には、ガンマナイフの再治療を考慮いたします。ガンマナイフ再治療の成績としましては、5年で50〜75%の症例で十分な痛みの寛解が得られるが、一方で顔面の知覚障害の出現率は初回治療に比して高くなると報告されています。 ガンマナイフ治療は、三叉神経痛に苦しんでいる患者に対する安全で有効な治療であります。また、神経血管減圧術の三叉神経痛に対する有効性はガンマナイフよりも良好ですが、高齢者で全身麻酔の危険性が高い症例に対しては適応となり難いと思われます。そのような患者に対する治療目標として、三叉神経痛が寛解でき、薬物療法に伴う副作用を軽減できれば、完全に痛みが消失しなくても現実的には治療目標になりうると思われます。三叉神経痛は生命に関わる病態ではありませんが、個々の患者にとっては生活の質を著しく制限されている病態であり、最終的には患者が満足できる治療目標に向けて、種々の治療選択の有効性、副作用等を十分理解して治療にあたる必要があると考えております。詳しく見る
脳神経外科三叉神経痛に対する集学的治療1.三叉神経痛の症状 3.三叉神経痛の診断 2.三叉神経痛の原因 4.三叉神経痛の治療 ① 薬物治療 ② 手術治療 ③ ガンマナイフ治療 1.三叉神経痛の症状 三叉神経痛とは、顔の片側で、電気ショックのような短い激しい痛み(電撃痛)を生ずる病気です。 男性よりも女性にやや多く、人口10万人あたり4〜13人に認められます。痛みを生じるのは頬や下あご、口の中であることが多く、額のあたりに生じることもあります。 痛みの特徴は、突然刺すような短い痛み(数秒〜2分以内)が起こり、すぐにおさまることが繰り返されます。 この発作には引き金となる部位があり、かるく触れると痛みの発作が誘発されます。食事での咀嚼、話をする、歯を磨く、冷たい空気を吸う、微笑む、ひげを剃る、顔を洗う、などの動作で痛みが起こります。 病気が長期にわたる場合には発作の間に持続的な鈍痛を感じる場合もあります。 痛みが口腔内に生じる場合には、虫歯が原因であるように診断されることがあり、頬に生じた場合には蓄膿が原因であるように診断される場合があります。 2.三叉神経痛の原因 三叉神経は顔面の感覚と咀嚼筋の感覚・運動を司っています。三叉神経痛のほとんどは三叉神経の根元付近に対して血管(動脈または静脈)のループが圧迫をすることで起こります。神経動脈の圧迫された三叉神経は脱髄(神経の鞘の変性)を来し、異常な神経活動を発生することで激しい痛みを生じると考えられています。このため、軽い刺激で激しい発作が引き起こされると説明されます。 また、圧迫がない場合も、くも膜(脳の周囲にある、非常に薄い膜)によって、三叉神経が引っ張られる(牽引)ことによっても症状が起こることが報告されています。 3.三叉神経痛の診断 三叉神経痛の診断は、痛みの特徴や、痛い部位、痛みの生じかたを詳細に調べることが最も重要です。カルバマゼピンなどの薬物治療に対して痛みが改善する、ということも診断上有用です。 三叉神経痛が疑われる場合、MRIを用いた画像診断を行います。MRIでは、三叉神経に対する脳血管の圧迫の有無、三叉神経の牽引の有無を調べます。また同時に三叉神経の周囲に脳腫瘍や血管奇形等の異常がないかと、脳の中に多発性硬化症や脳梗塞などの異常がないかどうかを調べます。 当院では3テスラの高解像度MRIを用いて詳細な画像診断を行っています。 4.三叉神経痛の治療 治療の基本は薬物療法になります。まず、薬物療法を開始し、症状のコントロールが可能か判断します。薬物療法にても症状が悪化する場合や、副作用が強くコントロール困難な場合などの際には、手術治療、ガンマナイフ治療を検討します。 ①薬物治療 カルバマゼピン(テグレトール)による薬物療法は三叉神経痛のほとんどの患者で第一選択となる初期治療です。過去の報告では、58〜100%の患者さんで完全もしくはほぼ完全な疼痛コントロールが確認されています。吐き気、めまい、電解質異常、全身の湿疹などの強い副作用が出ることがあるので、注意する必要があります。 カルバマゼピンの副作用のため服用できない場合や、効果が不十分な場合は、ガバペンチン(ガバペン)やプレガバリン(リリカ)等の薬剤を考慮します。 ②手術治療 手術治療は薬物療法の効果が十分でない三叉神経痛に対して考慮されます。開頭による神経血管減圧術で治療を行います。 痛みの性状が上記のような三叉神経痛の特徴を有し、MRIで三叉神経に対して責任血管の圧迫があることが確認され、全身状態が開頭手術に対して大きな問題のない場合には、有効性が高く安全な治療であると考えられます。圧迫のない症例に対しても、典型的な症状であれば、治療を検討することもあります。 ■当院で行っている三叉神経痛に対する神経血管減圧術 当科の方針として「安全かつ低侵襲に」行うようにしています。皮膚切開は6cm程度とし、2.5cmの小開頭で行っています。 この手術は難聴をきたすことがあり、聴力のモニタリング(術中神経生理学的モニタリング(ABR:聴性脳幹反応))は必須になります。当院ではその他、術中ナビゲーション、神経内視鏡、術中ICG蛍光造影などの機器も使用し、より安全にかつ確実な治療を行います。 手術時間は約3時間で、約1週間程度の入院期間です。(術後症状(痛みなど)を評価し、早期退院を目指します。) 手術を受けた場合、1週間後の症状緩和は90%以上で認められ、概ね80%の患者さんでは症状の消失を認めます。3年後でも症状消失は80%程度といわれています。 神経血管減圧術の合併症としては、顔面のしびれ(1.9%)、難聴(1.3%)、複視(1.3%)と報告されており、そのほか、脳脊髄液漏出(再手術が必要なことがあります)、脳梗塞、出血、感染などのリスクがあります。 実際の手術の流れです 1.入院は手術前日になります。食事は前日まで、水分摂取は当日の朝6時までになります。(検査が必要な場合は前々日に入院していただくこともこともあります) 2.手術日当日は午前8時半ごろに手術室に向かいます。(8時過ぎから家族の面会も可能です。) 3.手術室に入り、全身麻酔を行い、その後各種モニタリングの設定を行っていきます。実際の手術開始は10時から10時半ごろになります。 手術は仰臥位(仰向け)、もしくは側臥位(横向き)で行っています。 ナビゲーションシステムを使用し、個々の症例の血管の走行を確認し、適した開頭範囲を決定し、術後もできるだけ傷が目立たないように、毛髪線内の小さな皮膚切開で行うようにしています。 手術は顕微鏡を使用し、術前MRIにて予想された圧迫血管を確認します。 この症例では左三叉神経に内側から圧迫血管(上小脳動脈)が当たっていることがわかります。手術の際にもこの血管を確認します 症例により神経内視鏡を併用することで、責任病変の広い観察を行い確実な圧迫解除を行います。 A:右耳の後ろに切開を行い、開頭を行ったところです。 右の三叉神経(黄色矢印)に対して、責任血管(青色矢印)が圧迫をしており、痛みの原因になっていることが分かります。 B:神経内視鏡を用いた病巣の観察をしています。Aで見えていた三叉神経(黄色矢印)と、圧迫している責任血管(青色矢印)が、内視鏡による広い視野角で観察されています。血管が神経を圧迫していることが原因になっていると思われます。 C:三叉神経から責任血管を移動させて、テフロン繊維で固定し、再び圧迫がかからないようにしています。 D:圧迫解除後、再度神経内視鏡を用いて確認をしています。Bで認められた圧迫が解除され、三叉神経(黄色矢印)が、テフロンで固定された責任血管(青色矢印)からはなれているのが分かります。 当院では、神経血管減圧術の有効性と安全性を高めるため、神経内視鏡や術中神経生理モニタリングを用いて治療を行っています。 術中モニタリングとして 聴性脳幹反応(ABR)モニタリング:イヤホンを装着、脳幹の反応を確認し、聴力低下が起こってないか確認します 手術後、麻酔は覚まし、神経症状の異常がないことを確認し、手術室を退室します。そのまま頭部CT検査を行い、術後出血などの問題がないか確認します。 手術後当日はICU(集中治療室)にて管理を行います。集中治療専門の医師と連携し、術後経過を見ていきます。 手術翌日に一般病棟に戻ります。食事も翌日から再開します。 術後の検査を行い、1週間後に皮膚を固定しているスキンステープラを外します。 約8-10日の入院となります。(早期退院を希望される場合は外来にてスキンステープラを外します。5-6日での退院も可能です) ③ガンマナイフ治療 ガンマナイフは、病変部に対して高線量の放射線を1回で照射する方法で、三叉神経痛に対しては、組織破壊よりニューロモデュレーションを来すことで疼痛の緩和が得られると考えられています(図1)。 図1 三叉神経痛に対するガンマナイフ治療風景 三叉神経痛に対するガンマナイフ治療は、原則的にroot exit zone(REZ:三叉神経の脳幹部から2〜8 mm 遠位部、オリゴデンドロサイトからシュワン細胞主体のミエリンに移行する部位)近傍の三叉神経に対して、中心線量(最大線量)で80Gyでの治療を行っています(図2)。 図2 三叉神経痛のガンマナイフの線量計画 治療時間は2〜3時間(頭部へのフレーム装着から治療終了まで)で、治療終了後、フレームを取り外した後には特別の処置は必要なく、その後の日常生活に制限はありません。 我々の経験では、ガンマナイフ治療後に十分な痛みの寛解が得られるまでの期間は、治療当日〜4年後(平均2ヶ月)と、多くの症例で三叉神経痛の寛解までに2ヶ月程度を要します。ガンマナイフ治療後6ヶ月後に症状の改善がなければ、再治療を含め考えるとの意見もありますが、私どもの経験からは、ガンマナイフ治療後の効果判定はより長期の経過を見てからで良いと考えています。 治療効果 当院で治療した83例の平均42ヶ月の経過観察での治療成績では、十分な痛みの寛解(薬物投与無しもしくは薬物併用にて十分な痛みのコントロールが出来た症例)は、3年78%,5年62%,7年42%でした (図3)。やはりガンマナイフ治療においても、長期の経過観察にて他の治療法と同様に痛みの再燃の可能性は高くなります。 図3 自験例83例の最終観察時、薬物投与なしもしくは薬物併用にて十分痛みがコントロールできた累積寛解率 合併症 ガンマナイフ治療後の三叉神経障害に関しては、私ども症例では顔面の知覚障害の出現頻度は14%でしたが、日常生活に支障を来すようなbothersome numbnessを来した方は4%でした。 ガンマナイフの再治療 ガンマナイフ治療が無効であるとの判断の時期は、前述したように治療後痛みの寛解までに時間を要する症例もあるため、治療後2年間は経過を見てから判断するようにしています。ガンマナイフ治療後に痛みが再燃した場合、まずは薬物治療を試みますが、カルバマゼピン以外にも、ガバペンチン、トピラマート、プレガバリン等が有効な場合があり、またペインクリニックとも密接にコミュニケーションを計った上で、次の外科的治療、ガンマナイフ再治療を検討すべきと考えています。治療選択として、治療の確実性を考えると、神経血管減圧術の既往のない患者では神経血管減圧術を勧めますが、手術の危険性が高いと思われる高齢者や神経血管減圧術の既往のある患者には、ガンマナイフの再治療を考慮いたします。ガンマナイフ再治療の成績としましては、5年で50〜75%の症例で十分な痛みの寛解が得られるが、一方で顔面の知覚障害の出現率は初回治療に比して高くなると報告されています。 ガンマナイフ治療は、三叉神経痛に苦しんでいる患者に対する安全で有効な治療であります。また、神経血管減圧術の三叉神経痛に対する有効性はガンマナイフよりも良好ですが、高齢者で全身麻酔の危険性が高い症例に対しては適応となり難いと思われます。そのような患者に対する治療目標として、三叉神経痛が寛解でき、薬物療法に伴う副作用を軽減できれば、完全に痛みが消失しなくても現実的には治療目標になりうると思われます。三叉神経痛は生命に関わる病態ではありませんが、個々の患者にとっては生活の質を著しく制限されている病態であり、最終的には患者が満足できる治療目標に向けて、種々の治療選択の有効性、副作用等を十分理解して治療にあたる必要があると考えております。詳しく見る -
 脳神経外科脳動脈瘤脳動脈瘤とは、脳の血管の壁がコブ状に膨らむものです。通常は血管が枝分かれする部位に起こることが多く、このコブが膨らむことで壁が薄くなり、最終的に破れてしまうことで、くも膜下出血をきたします。 くも膜下出血は、命にかかわる重篤なものになる可能性が高い疾患であり、救命できても後遺症が残る可能性が高い疾患です。約30%が命に関わり、約30%が後遺症を残すといわれています。 このため、最近では脳ドックや診療において比較的容易にMRI検査を行えるようになり、偶発的に発見されることが多くなりました。これらは破れていない動脈瘤であり、未破裂脳動脈瘤と呼ばれます。 未破裂脳動脈瘤は過去のデータから破裂するリスクが調べられています。大きなデータではわが国の未破裂脳動脈瘤の全例調査(UCAS Japan)があります。これら研究で破裂しやすい部位、大きさ、形状などが調べられ、未破裂脳動脈瘤の治療適応がガイドライン上で示されています。 未破裂脳動脈瘤の治療適応 (脳卒中治療ガイドライン2021改訂2023) 大きさ5~7mm以上の未破裂動脈瘤 5mm未満であっても、 ア)症候性の脳動脈瘤(動脈瘤によって神経症状が出現しているもの) イ)前交通動脈および内頚動脈―後交通動脈部の脳動脈瘤 ウ)Dome neck aspect比が大きい(入口が狭く風船のように膨らんでいるもの)、不整形(いびつな形のもの)、ブレブ(動脈瘤の中にさらに膨らみがあるもの)を有するなどの形態的特徴を持つ脳動脈瘤 となっています。 動脈瘤の治療に際しては、これらのサイズや部位、形のみならず、年齢、健康状態、を考慮して治療する必要があります。 特に、未破裂脳動脈瘤は発見された場合、うつ症状や不安が生じることが報告されており、このことも検討に入れることが必要とされています。 未破裂脳動脈瘤の治療法としては、開頭手術(脳動脈瘤クリッピング術)、血管内治療(脳動脈瘤コイル塞栓術)の2通りの方法があります。 当院では低侵襲な血管内治療を優先して検討しますが、動脈瘤の部位、形状、細かな血管の分岐などをしっかりと評価し、血管内治療のリスクが高い場合は開頭手術を進めることもあります。 当院では開頭手術もできるだけ侵襲を少なくするため、皮膚切開、開頭も小さくするようにしています。 開頭手術(脳動脈瘤クリッピング術) 手術用顕微鏡を用いて、直接動脈瘤を確認し動脈瘤のくびれの部位にチタン製のクリップを挟み、動脈瘤内に血流が入らないようにします。これにより動脈瘤の破裂を予防します。1970年代から日本でも普及し始め、半世紀の経過を経て標準的治療として確立されてきました。 動脈瘤のほとんどは脳を栄養する太い血管に発生します。血管は脳と脳の間(脳槽、脳溝)を走行します。手術の際にはこのスペースを徐々に広げ、脳そのものは損傷しないように行います。予防のための手術であり、術後合併症をきたさないように最大限の注意が必要になります。手術の際には脳組織だけでなく、動脈から分岐する径が1mm以下の非常に細い血管(穿通枝)や細かな静脈も損傷しないようにする必要があり、非常に繊細なテクニックが要求されます。 当院では開頭クリッピング術の際,術前検査も侵襲を伴う脳血管撮影は行っていません.必要な場合のみ行うようにし,より低侵襲な造影CTA検査,腎機能障害がある場合はMRI・MRA検査のみで行っています. 手術の際には,全例で術中モニタリング、術中ICG蛍光造影検査を行っています。術中モニタリングで、クリッピングなどの操作の際に麻痺が出現していないかチェックを行い、蛍光造影検査にてクリッピングを行った後、動脈瘤の遮断がされているかだけでなく、周囲の細かな血管が温存されているか確認を行います。これらを通して、手術に伴うリスクを少しでも軽減するようにしています。 開頭クリッピング術 A:右中大脳動脈瘤(造影CT検査) B:術中所見右中大脳動脈瘤(矢印) C:術中所見動脈瘤クリッピング後(矢印) D:クリッピング術後.動脈瘤は消失(造影CT検査) 当院では再発症例、大きなサイズの動脈瘤や脳の深部に存在する動脈瘤に対しても開頭手術を行ってきました。術中の一次遮断、バイパス術の併用、術中血管撮影やカテーテル手技による血管閉塞など様々なテクニックを駆使して様々な部位、大きさ、形状の動脈瘤治療を行っています 【深部の大型脳底動脈上小脳動脈瘤の症例】 A:左脳底動脈上小脳動脈分岐部動脈瘤(造影CT検査) B:術中所見クリッピング後(矢印:動脈瘤、O:動眼神経、IC:内頚動脈、BA:脳底動脈、SCA上小脳動脈) C:クリッピング術後(造影CT検査) 【動脈瘤に対する低侵襲手術】 また、低侵襲な血管内治療が多く行われるようになり、開頭手術においても低侵襲性を目指して、皮膚切開、開頭を極力小さく手術(低侵襲手術:minimally invasive surgery)を行うようにしています。 A:従来の開頭手術の皮膚切開線(赤矢印)と開頭線(青矢印) B:低侵襲手術の皮膚切開線(赤矢印)と開頭線(青矢印) 治療の合併症としては術中の一時遮断や周囲の細かい血管の閉塞による脳梗塞のリスクが考えられ、当院では、全例に電気生理学的モニタリングや術中ICG蛍光造影を行い、より安全に行うようにしています。 A:クリッピング術後 B:ICG蛍光造影にて動脈瘤内に血流がないこと、周囲の血管が温存されていることを確認。 ■当院での実際の手術の際の流れ 術前検査としては、外来で脳血管造影CT検査、単純MRI検査にて評価を行います。侵襲を伴う脳血管撮影検査は必要な場合のみ行っています。 入院は手術の前日になります。食事は前日まで、水分摂取は当日の朝6時までになります。(検査が必要な場合は前々日に入院していただくこともあります。) 手術当日は、午前8時半ごろに手術室に向かいます。(8時過ぎから家族の面会も可能です) 手術室に入り、全身麻酔を行い、その後各種モニタリングの設定を行います。実際の手術開始は10時前後になります。 手術時間は動脈瘤の部位、サイズなどにより大きく異なりますが、一般的な、前方循環の5-10㎜程度の動脈瘤であれば、3-5時間程度となります。 手術後、麻酔は覚まし、神経症状の異常がないことを確認し、手術室を退室します。そのまま、頭部CT検査を行い、術後出血などの問題がないか確認します。 手術後当日はICU(集中治療室)にて管理を行います。集中治療専門の医師と連携し、術後経過を見ていきます。 手術翌日に一般病棟に戻ります。食事も翌日から再開します。 術後の検査を行い、1週間後に皮膚を固定しているスキンステープラを外します。 約8-10日の入院となります。(早期退院を希望される場合は外来にてスキンステープラを外します。5-6日での退院も可能です) 手術後も引き続き外来にて再発などないか定期的にフォローを行っていきます。詳しく見る
脳神経外科脳動脈瘤脳動脈瘤とは、脳の血管の壁がコブ状に膨らむものです。通常は血管が枝分かれする部位に起こることが多く、このコブが膨らむことで壁が薄くなり、最終的に破れてしまうことで、くも膜下出血をきたします。 くも膜下出血は、命にかかわる重篤なものになる可能性が高い疾患であり、救命できても後遺症が残る可能性が高い疾患です。約30%が命に関わり、約30%が後遺症を残すといわれています。 このため、最近では脳ドックや診療において比較的容易にMRI検査を行えるようになり、偶発的に発見されることが多くなりました。これらは破れていない動脈瘤であり、未破裂脳動脈瘤と呼ばれます。 未破裂脳動脈瘤は過去のデータから破裂するリスクが調べられています。大きなデータではわが国の未破裂脳動脈瘤の全例調査(UCAS Japan)があります。これら研究で破裂しやすい部位、大きさ、形状などが調べられ、未破裂脳動脈瘤の治療適応がガイドライン上で示されています。 未破裂脳動脈瘤の治療適応 (脳卒中治療ガイドライン2021改訂2023) 大きさ5~7mm以上の未破裂動脈瘤 5mm未満であっても、 ア)症候性の脳動脈瘤(動脈瘤によって神経症状が出現しているもの) イ)前交通動脈および内頚動脈―後交通動脈部の脳動脈瘤 ウ)Dome neck aspect比が大きい(入口が狭く風船のように膨らんでいるもの)、不整形(いびつな形のもの)、ブレブ(動脈瘤の中にさらに膨らみがあるもの)を有するなどの形態的特徴を持つ脳動脈瘤 となっています。 動脈瘤の治療に際しては、これらのサイズや部位、形のみならず、年齢、健康状態、を考慮して治療する必要があります。 特に、未破裂脳動脈瘤は発見された場合、うつ症状や不安が生じることが報告されており、このことも検討に入れることが必要とされています。 未破裂脳動脈瘤の治療法としては、開頭手術(脳動脈瘤クリッピング術)、血管内治療(脳動脈瘤コイル塞栓術)の2通りの方法があります。 当院では低侵襲な血管内治療を優先して検討しますが、動脈瘤の部位、形状、細かな血管の分岐などをしっかりと評価し、血管内治療のリスクが高い場合は開頭手術を進めることもあります。 当院では開頭手術もできるだけ侵襲を少なくするため、皮膚切開、開頭も小さくするようにしています。 開頭手術(脳動脈瘤クリッピング術) 手術用顕微鏡を用いて、直接動脈瘤を確認し動脈瘤のくびれの部位にチタン製のクリップを挟み、動脈瘤内に血流が入らないようにします。これにより動脈瘤の破裂を予防します。1970年代から日本でも普及し始め、半世紀の経過を経て標準的治療として確立されてきました。 動脈瘤のほとんどは脳を栄養する太い血管に発生します。血管は脳と脳の間(脳槽、脳溝)を走行します。手術の際にはこのスペースを徐々に広げ、脳そのものは損傷しないように行います。予防のための手術であり、術後合併症をきたさないように最大限の注意が必要になります。手術の際には脳組織だけでなく、動脈から分岐する径が1mm以下の非常に細い血管(穿通枝)や細かな静脈も損傷しないようにする必要があり、非常に繊細なテクニックが要求されます。 当院では開頭クリッピング術の際,術前検査も侵襲を伴う脳血管撮影は行っていません.必要な場合のみ行うようにし,より低侵襲な造影CTA検査,腎機能障害がある場合はMRI・MRA検査のみで行っています. 手術の際には,全例で術中モニタリング、術中ICG蛍光造影検査を行っています。術中モニタリングで、クリッピングなどの操作の際に麻痺が出現していないかチェックを行い、蛍光造影検査にてクリッピングを行った後、動脈瘤の遮断がされているかだけでなく、周囲の細かな血管が温存されているか確認を行います。これらを通して、手術に伴うリスクを少しでも軽減するようにしています。 開頭クリッピング術 A:右中大脳動脈瘤(造影CT検査) B:術中所見右中大脳動脈瘤(矢印) C:術中所見動脈瘤クリッピング後(矢印) D:クリッピング術後.動脈瘤は消失(造影CT検査) 当院では再発症例、大きなサイズの動脈瘤や脳の深部に存在する動脈瘤に対しても開頭手術を行ってきました。術中の一次遮断、バイパス術の併用、術中血管撮影やカテーテル手技による血管閉塞など様々なテクニックを駆使して様々な部位、大きさ、形状の動脈瘤治療を行っています 【深部の大型脳底動脈上小脳動脈瘤の症例】 A:左脳底動脈上小脳動脈分岐部動脈瘤(造影CT検査) B:術中所見クリッピング後(矢印:動脈瘤、O:動眼神経、IC:内頚動脈、BA:脳底動脈、SCA上小脳動脈) C:クリッピング術後(造影CT検査) 【動脈瘤に対する低侵襲手術】 また、低侵襲な血管内治療が多く行われるようになり、開頭手術においても低侵襲性を目指して、皮膚切開、開頭を極力小さく手術(低侵襲手術:minimally invasive surgery)を行うようにしています。 A:従来の開頭手術の皮膚切開線(赤矢印)と開頭線(青矢印) B:低侵襲手術の皮膚切開線(赤矢印)と開頭線(青矢印) 治療の合併症としては術中の一時遮断や周囲の細かい血管の閉塞による脳梗塞のリスクが考えられ、当院では、全例に電気生理学的モニタリングや術中ICG蛍光造影を行い、より安全に行うようにしています。 A:クリッピング術後 B:ICG蛍光造影にて動脈瘤内に血流がないこと、周囲の血管が温存されていることを確認。 ■当院での実際の手術の際の流れ 術前検査としては、外来で脳血管造影CT検査、単純MRI検査にて評価を行います。侵襲を伴う脳血管撮影検査は必要な場合のみ行っています。 入院は手術の前日になります。食事は前日まで、水分摂取は当日の朝6時までになります。(検査が必要な場合は前々日に入院していただくこともあります。) 手術当日は、午前8時半ごろに手術室に向かいます。(8時過ぎから家族の面会も可能です) 手術室に入り、全身麻酔を行い、その後各種モニタリングの設定を行います。実際の手術開始は10時前後になります。 手術時間は動脈瘤の部位、サイズなどにより大きく異なりますが、一般的な、前方循環の5-10㎜程度の動脈瘤であれば、3-5時間程度となります。 手術後、麻酔は覚まし、神経症状の異常がないことを確認し、手術室を退室します。そのまま、頭部CT検査を行い、術後出血などの問題がないか確認します。 手術後当日はICU(集中治療室)にて管理を行います。集中治療専門の医師と連携し、術後経過を見ていきます。 手術翌日に一般病棟に戻ります。食事も翌日から再開します。 術後の検査を行い、1週間後に皮膚を固定しているスキンステープラを外します。 約8-10日の入院となります。(早期退院を希望される場合は外来にてスキンステープラを外します。5-6日での退院も可能です) 手術後も引き続き外来にて再発などないか定期的にフォローを行っていきます。詳しく見る